La vascularite à complexe immun est la forme la plus courante de vascularite. Il faut toujours se demander, lors du diagnostic et du traitement, s’il s’agit d’une vascularite cutanée isolée ou d’une vascularite systémique avec implication cutanée. Après avoir exclu les principaux facteurs imitant la vascularite, l’identification et l’élimination des facteurs déclenchant la vascularite ou le traitement de la maladie sous-jacente constituent la première et la plus importante étape thérapeutique.
Les vascularites sont un groupe très hétérogène de maladies qui peuvent survenir dans tous les groupes d’âge. En principe, il s’agit de processus inflammatoires dans les parois des vaisseaux sanguins, suivis de lésions tissulaires de différents organes. La peau est l’un des systèmes d’organes les plus fréquemment touchés. L’éventail clinique va de la vascularite peu symptomatique, auto-limitante et limitée à la peau, à la vascularite systémique potentiellement mortelle.
Classification des vascularites
Il n’existe malheureusement pas de classification générale, complète et claire des vascularites et plus particulièrement des vascularites cutanées. Au contraire, les différents systèmes de classification et les nomenclatures pas toujours utilisées de manière uniforme compliquent la tâche du clinicien qui cherche à s’y retrouver. Par exemple, le terme descriptif de “vascularite leucocytoclasique” est souvent utilisé comme synonyme de vascularite cutanée bénigne, bien que les résultats histologiques de la vascularite leucocytoclasique dans différents types de vascularite, y compris la vascularite à cellules géantes, la vascularite à cellules géantes et la vascularite à cellules géantes. les vascularites systémiques associées aux ANCA.
En pratique clinique quotidienne, la classification la plus courante est celle basée sur la taille des vaisseaux principalement touchés (classification et nomenclature selon la Chapell Hill Consensus Conference 1992, révision 2012 et ajout pour les vascularites cutanées 2018). On distingue les petits, les moyens et les grands vaisseaux. Les petits vaisseaux sont les artérioles, les capillaires et les veinules post-capillaires. Dans la peau, ces vaisseaux se trouvent dans le derme supérieur et moyen. Les vaisseaux de moyen calibre comprennent les petites artères et veines du derme profond et de l’hypoderme. Les gros vaisseaux sont par définition des artères et des veines de plus grande taille auxquelles est attribué un nom anatomique. Heureusement, la publication de 2018 se concentre pour la première fois sur les vascularites cutanées. En outre, les vascularites limitées exclusivement à la peau sont également définies. Le tableau 1 présente une liste détaillée des différentes vascularites, y compris leurs sous-types et formes particulières.
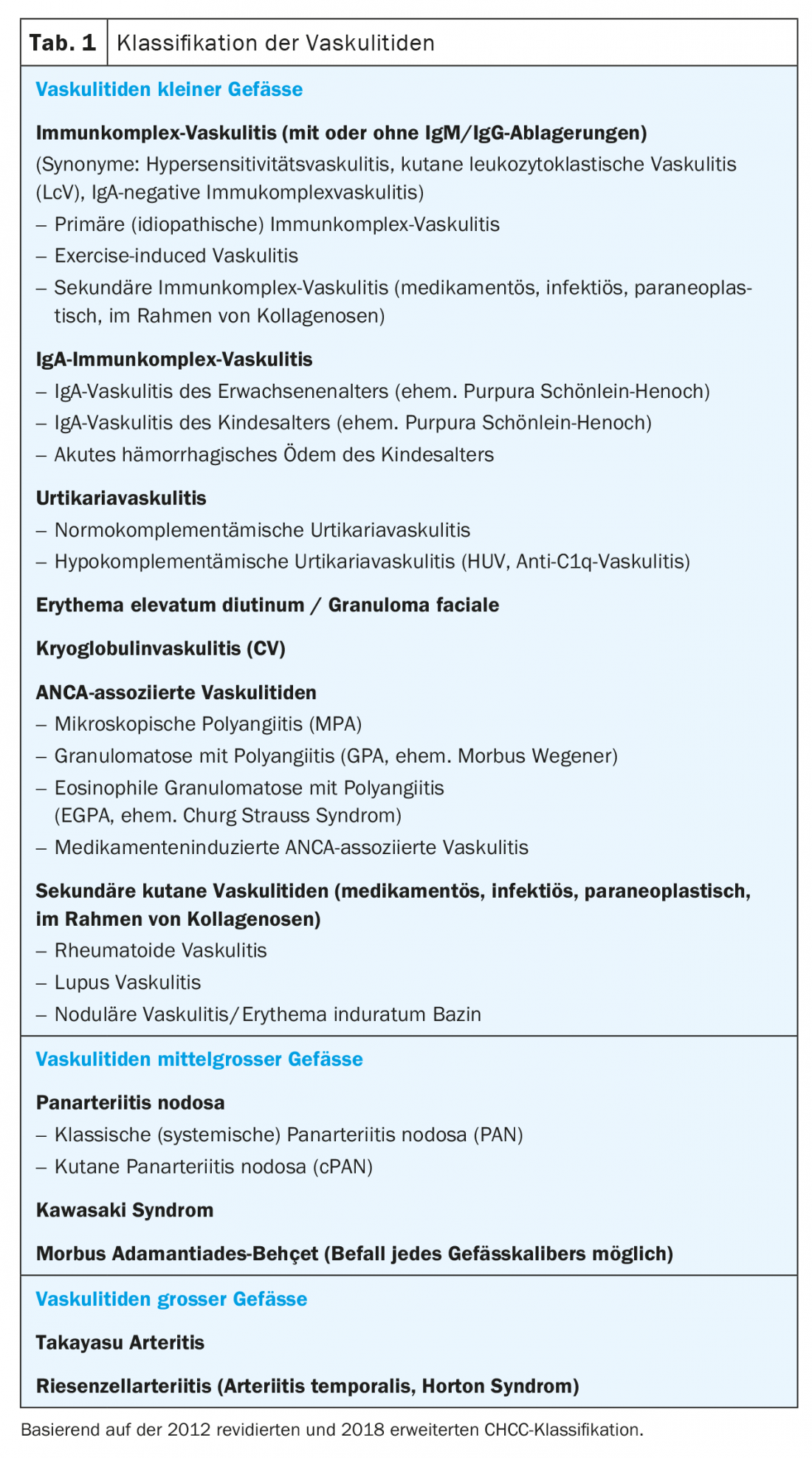
Les vascularites avec manifestations cutanées sont principalement des vascularites des petits vaisseaux, des vascularites des vaisseaux de taille moyenne, ou des vascularites touchant les deux calibres de vaisseaux. La vascularite à complexes immuns avec dépôts périvasculaires de complexes immuns (syn. vascularite hypersensible, vascularite leucocytoclasique cutanée au sens strict) du groupe des vascularites cutanées des petits vaisseaux, est de loin la forme de vascularite la plus fréquente et reste généralement limitée à la peau.
Causes et pathogenèse
L’un des principaux mécanismes pathologiques de nombreuses vascularites, et plus particulièrement des vascularites à complexes immuns, est la formation de complexes immuns (complexes antigène-anticorps-complément). Les complexes immuns se déposent en particulier dans les veinules post-capillaires et déclenchent une réaction inflammatoire dans les parois vasculaires et les environs immédiats via l’activation du complément et les mastocytes. Les granulocytes neutrophiles migrants libèrent des protéases et des radicaux d’oxygène et endommagent davantage les tissus. Les granulocytes neutrophiles se désintègrent ensuite en laissant des débris nucléaires (leucocytoclasie). Rarement, une vascularite peut être provoquée sans la présence de complexes immuns. On peut citer par exemple les bactériémies ou encore les anticorps anti-neutrophiles cytoplasmiques (ANCA), qui entraînent une stimulation directe des granulocytes neutrophiles et provoquent ainsi des lésions vasculaires (vascularites dites pauci-immunes).
La liste des causes potentielles de vascularite (antigènes) est longue. Les antigènes exogènes, tels que les médicaments ou les agents infectieux, ainsi que les antigènes endogènes, dans le cadre de maladies auto-immunes et néoplasiques, sont connus et peuvent être détectés comme cause dans environ la moitié des vascularites.
Présentation clinique
Le type et la taille des vaisseaux atteints déterminent le tableau clinique de la vascularite au niveau de la peau et des autres systèmes organiques. L’atteinte simultanée de plusieurs types et calibres de vaisseaux n’est pas rare, ce qui explique le large spectre clinique.
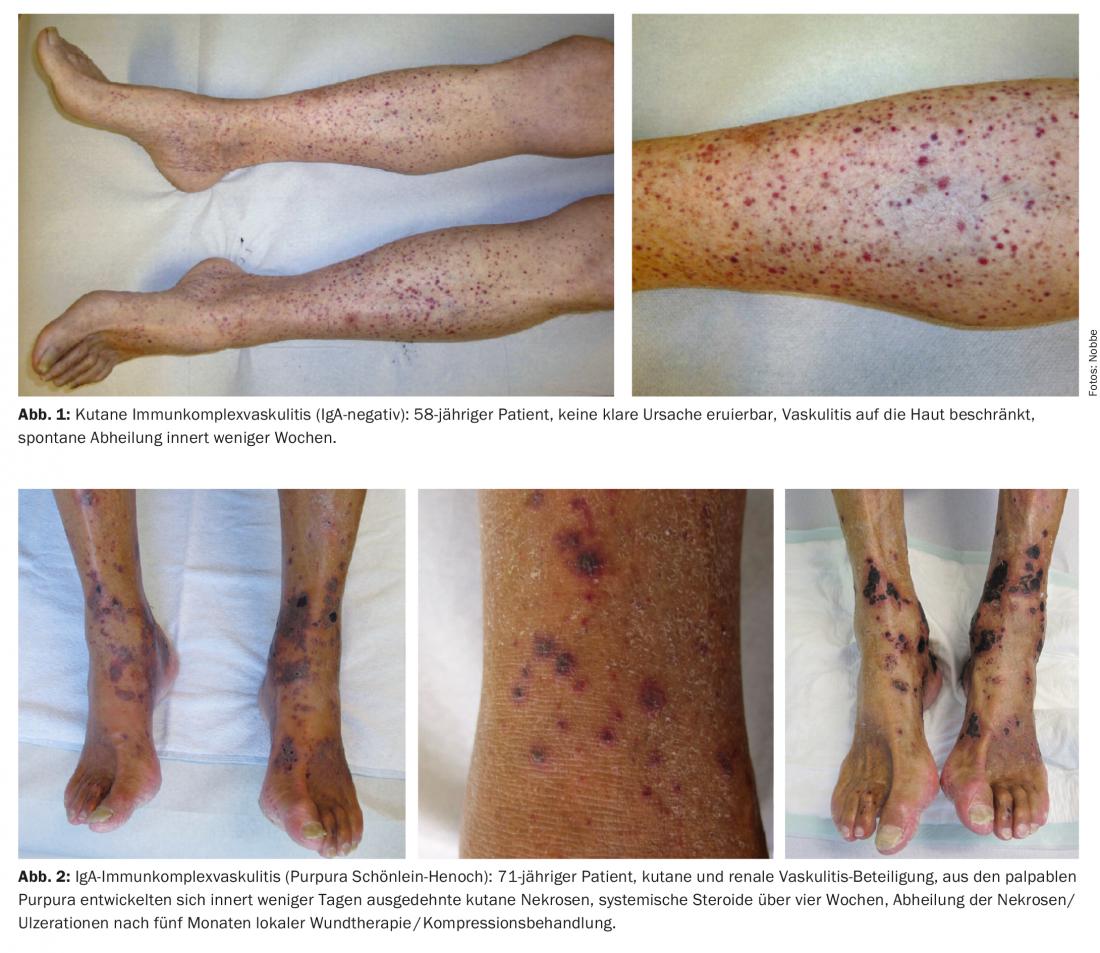
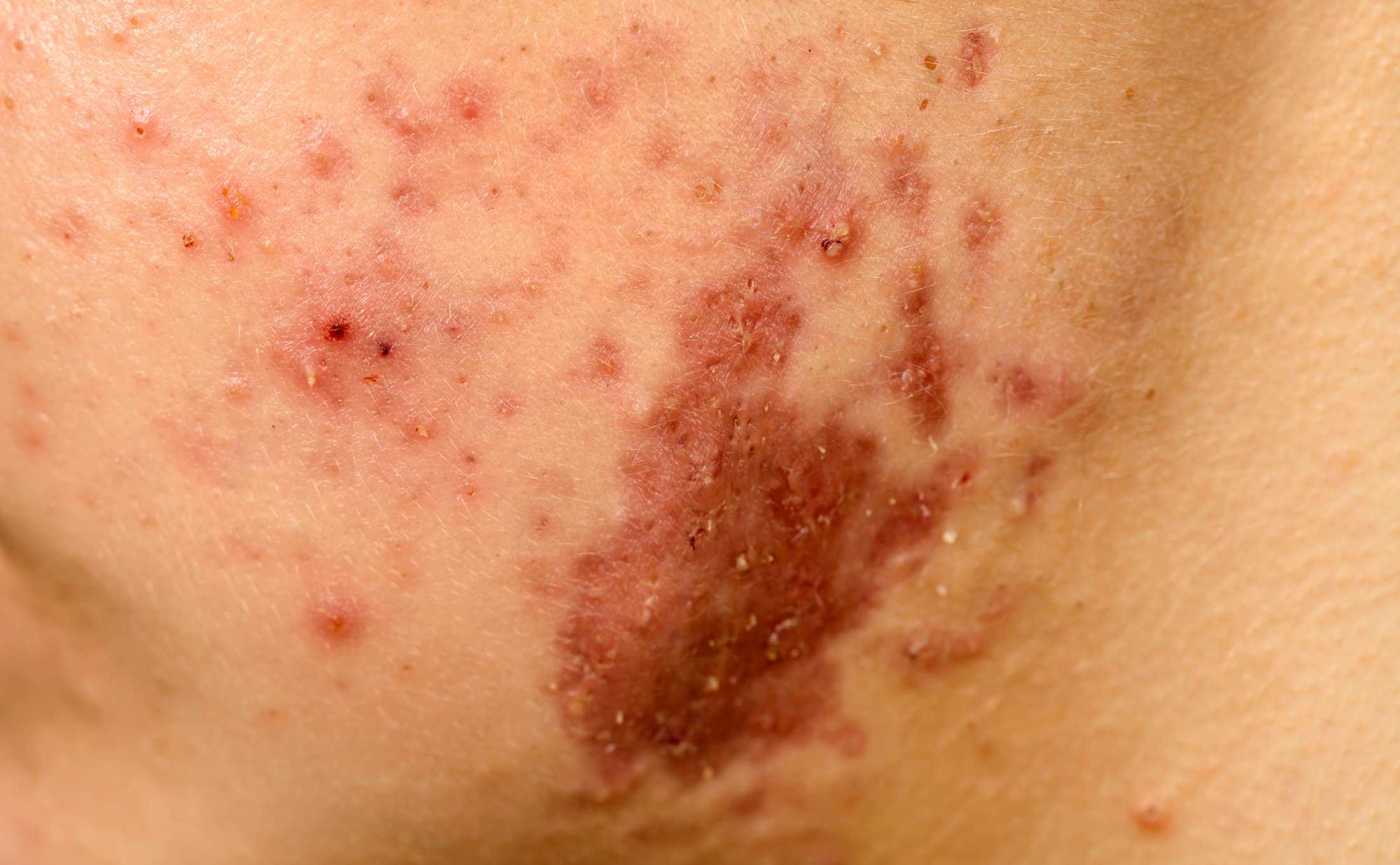
La clinique typique de la vascularite du complexe immun est un purpura palpable et non compressible qui débute au niveau des membres inférieurs et s’élève vers la partie proximale. Les lésions cutanées augmentent en intensité vers la partie distale, en raison de la pression hydrostatique dans les vaisseaux. Au début de la maladie, les lésions peuvent être maculaires ou urticariennes et parfois encore effaçables. Dans le tableau complet, des papules hémorragiques, des vésicules et des nécroses peuvent apparaître. Le tableau clinique évolue avec l’augmentation du calibre des vaisseaux atteints, passant de macules en petites taches et pétéchiales à un purpura palpable, puis à des nodules sous-cutanés et des ulcérations.
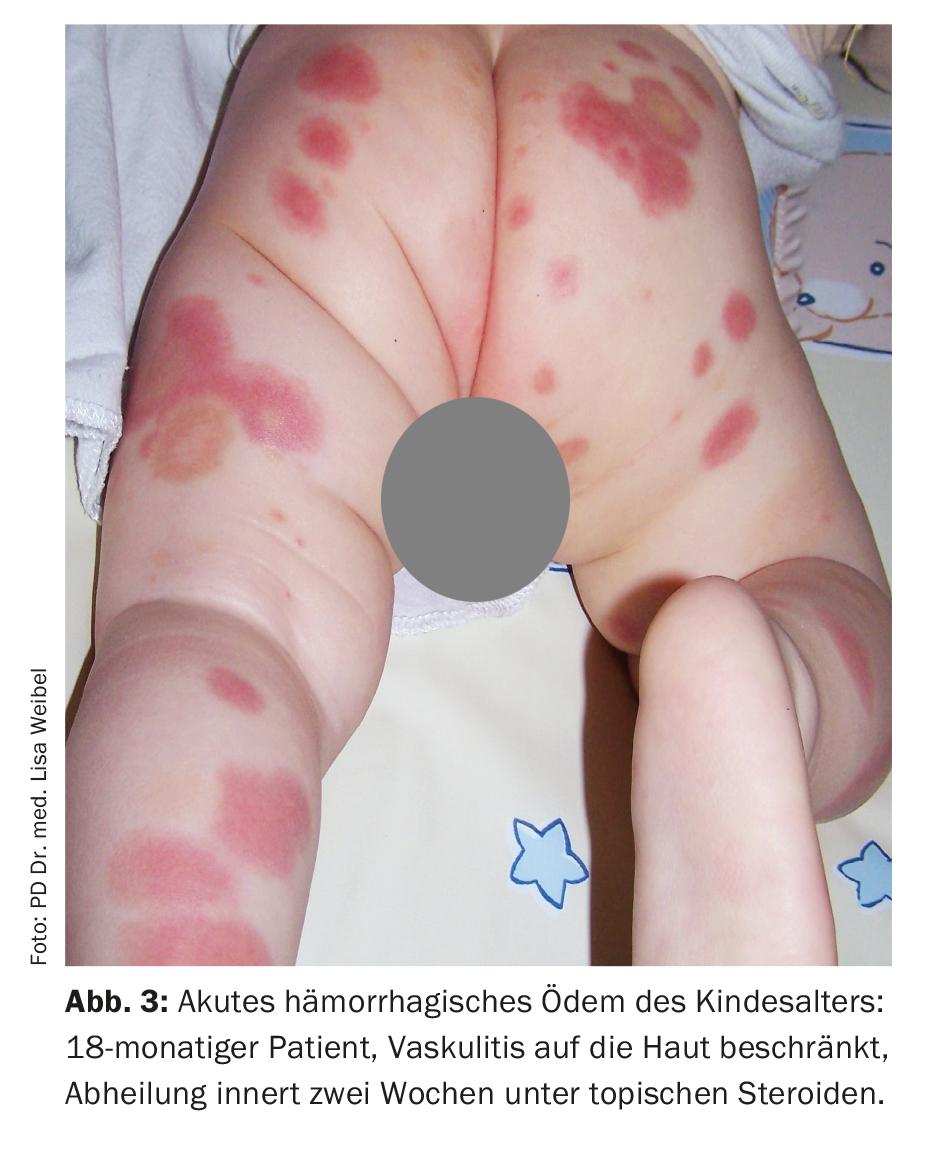
Les papules vascularisées ne provoquent souvent aucun symptôme, il existe parfois une légère sensation de brûlure ou des démangeaisons. Les nécroses et ulcérations vasculaires sont en revanche très douloureuses. Les manifestations systémiques qui accompagnent les vascularites cutanées peuvent être des symptômes généraux tels que la fièvre ou des arthralgies.
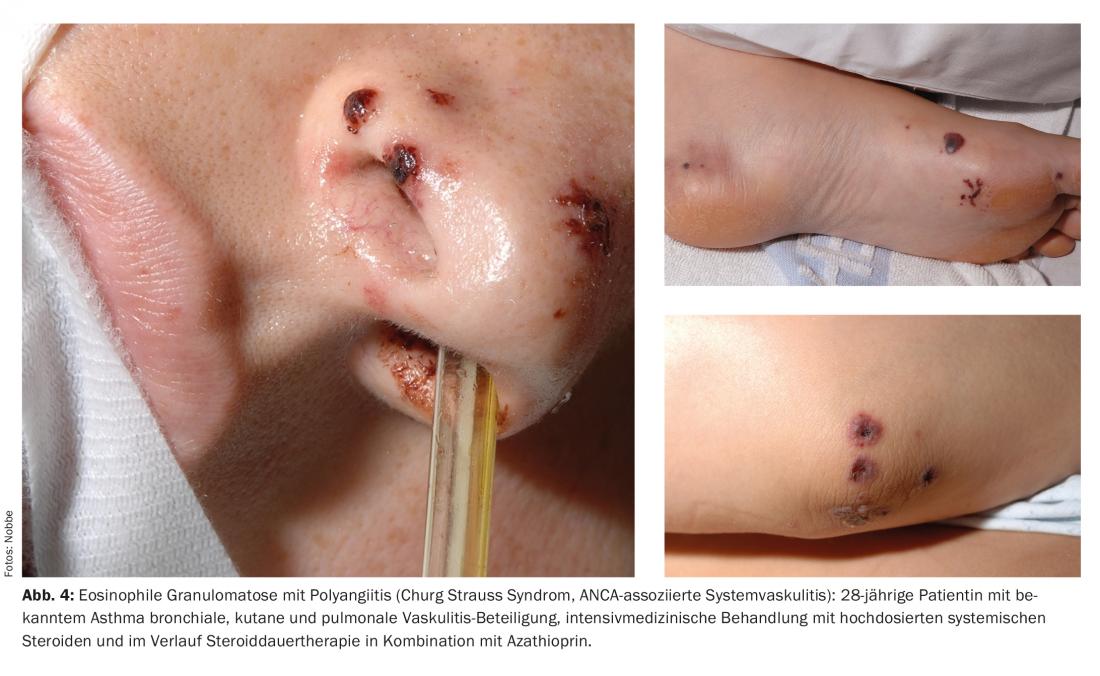
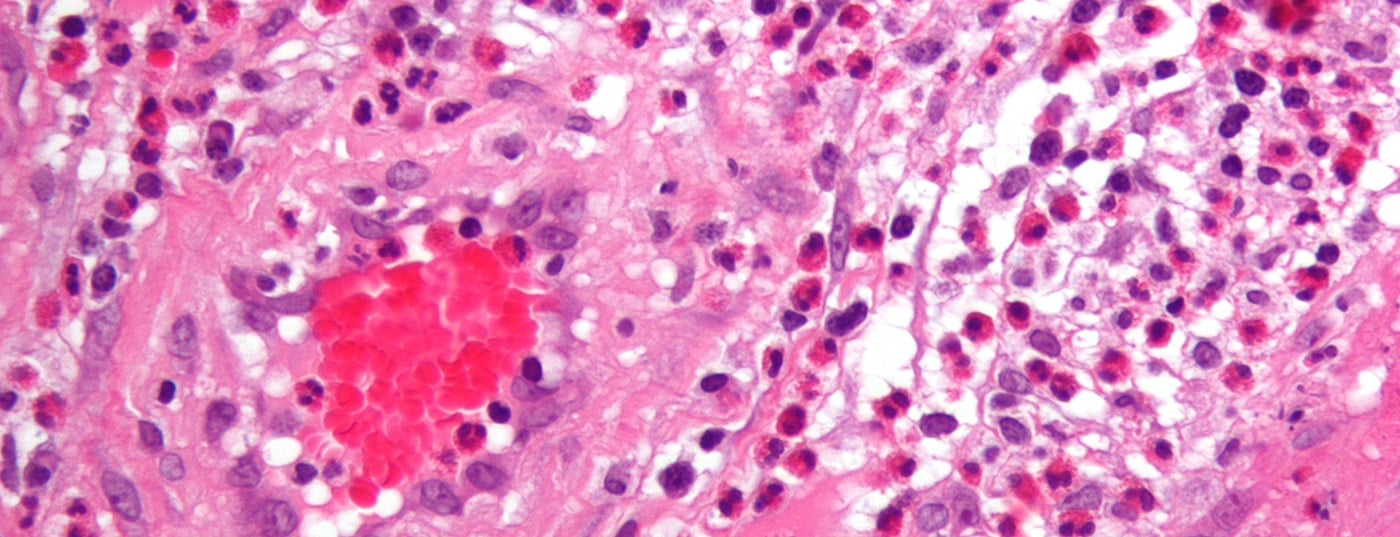
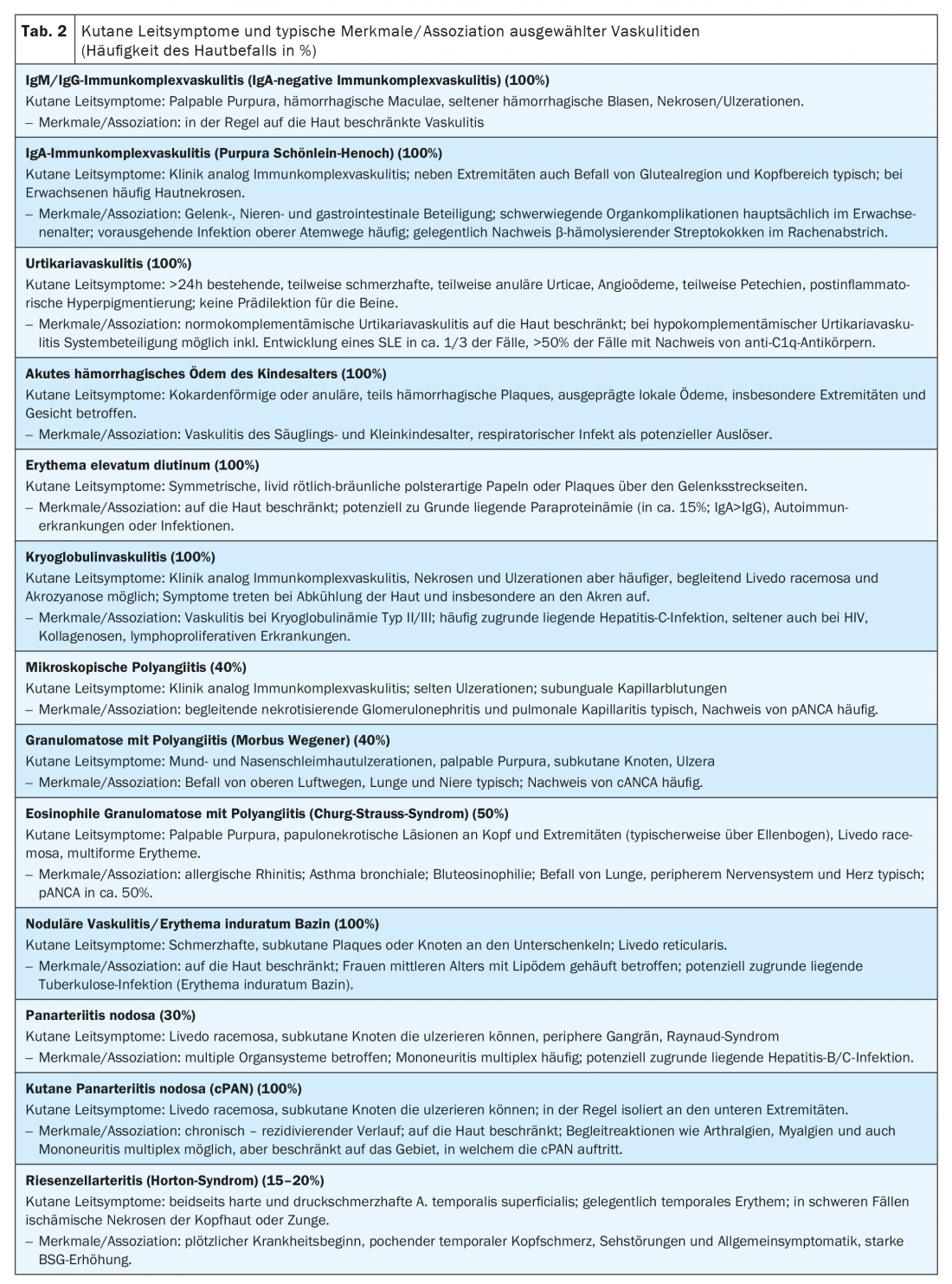
L’urticaire, l’angio-œdème, l’érythème polymorphe, le livedo racemosa, le syndrome de Raynaud ou la gangrène périphérique sont des exemples d’autres manifestations cutanées des vascularites. Les figures 1 à 4 illustrent différentes présentations cliniques de vascularites. Le tableau 2 donne une vue d’ensemble des principaux symptômes cutanés de certaines vascularites.
Étapes de diagnostic
Lors de l’évaluation et du traitement d’une vascularite, le médecin traitant doit toujours se demander s’il s’agit d’une vascularite cutanée isolée ou d’une vascularite systémique avec atteinte cutanée et adapter sa procédure diagnostique et thérapeutique en conséquence.
Les objectifs du diagnostic sont
- la sécurisation du diagnostic et de la classification de la vascularite,
- Exclusion des diagnostics différentiels importants (imitateurs de vascularite tels que les maladies infectieuses, les maladies emboliques, les vasculopathies ou les troubles de la coagulation),
- recherche de déclencheurs potentiels de vascularite et
- Identifier les systèmes d’organes affectés et les complications.
Pour atteindre ces objectifs, il est nécessaire de connaître les types de vascularite, leurs spécificités cliniques, les facteurs déclenchants possibles et l’implication des organes correspondants. Même si, dans de nombreux cas, il s’agit de la présence d’une vascularite des petits vaisseaux auto-limitante limitée à la peau et que, dans environ la moitié des cas, il n’est pas possible d’identifier un facteur déclenchant, il vaut la peine de passer en revue les différents points diagnostiques afin d’identifier précocement les formes de vascularite plus graves et les imitateurs de vascularite.
L’anamnèse et l’examen clinique constituent le point de départ de tout bilan de vascularite. Afin de répondre à tous les objectifs du diagnostic de vascularite, le nombre d’examens recommandés est relativement élevé (tableau 3). La biopsie cutanée permet de confirmer le diagnostic de suspicion clinique. La biopsie est effectuée sur une lésion cutanée aussi fraîche que possible et non nécrosée. Pour atteindre des vaisseaux plus profonds, situés dans l’hypoderme, il est recommandé de prélever une biopsie de fuseau étroite et s’étendant jusqu’à l’hypoderme. Une partie de l’excisat (fuseau divisé longitudinalement) peut être utilisée pour l’immunofluorescence directe (DIF). Les caractéristiques histologiques de nombreuses vascularites des petits vaisseaux sont un infiltrat inflammatoire périvasculaire avec des neutrophiles et des éosinophiles, des granulocytes neutrophiles en décomposition avec des débris nucléaires (leucocytoclasie), un gonflement fibrinoïde des parois vasculaires et une extravasation des érythrocytes, ainsi que la mise en évidence de dépôts d’immunoglobulines (IgM, IgG, IgA) périvasculaires dans le DIF. Il faut savoir que les IgM et les IgG sont dégradées beaucoup plus rapidement dans les tissus que les IgA et que, par conséquent, de nombreuses vascularites DIF-négatives sont probablement des vascularites IgM/IgG-positives.

Si l’anamnèse, l’examen clinique et les examens diagnostiques révèlent des signes d’autres systèmes d’organes affectés, le diagnostic doit être étendu en conséquence, y compris la réalisation d’examens d’imagerie.
Les résultats qui indiquent la présence d’une vascularite systémique sont des manifestations cutanées étendues (extension du purpura au-dessus de la ceinture, lésions cutanées hémorragiques et nécrotiques, livedo racemosa), un état général réduit, la détection d’IgA en immunofluorescence directe ou la détection d’ANCA en laboratoire.
Gestion de la thérapie
Après avoir exclu les principaux facteurs imitant la vascularite, en particulier la bactériémie/septicémie, l’identification et l’élimination des facteurs déclenchant la vascularite ou le traitement de la maladie sous-jacente constituent la première et la plus importante étape thérapeutique.
En raison de l’évolution spontanée souvent favorable, une attitude attentiste est justifiée en cas de vascularite cutanée des petits vaisseaux non compliquée. Un traitement symptomatique comprenant une thérapie de compression, le repos physique, l’élévation des jambes et éventuellement une thérapie locale avec des corticostéroïdes topiques peut favoriser une extension supplémentaire des lésions cutanées et leur guérison. La grande majorité de ces vascularites guérissent en quelques semaines ou quelques mois, mais des récidives sont possibles.
L’utilisation temporaire de corticostéroïdes systémiques est justifiée dans la vascularite cutanée, en particulier lorsque la formation de bulles laisse présager l’apparition de nécroses et d’ulcères sur la peau. Un traitement par corticostéroïdes systémiques doit, si possible, être réduit et interrompu après quelques semaines. Le traitement local des nécroses et des ulcérations suit les principes de la prise en charge moderne des plaies, y compris le débridement et le traitement humide des plaies. Bien entendu, il faut également veiller à ce que la douleur soit suffisamment traitée. Les ulcères vascularisés qui guérissent mal ne sont souvent pas dus à la vascularite en soi, mais à une insuffisance veineuse chronique ou à une artériopathie oblitérante concomitante qu’il convient de traiter.
Si de nouvelles lésions cutanées apparaissent après la réduction des stéroïdes ou si l’évolution de la vascularite cutanée est chronique et récidivante, il est possible d’envisager dans un premier temps l’utilisation de la dapsone ou de la colchicine et dans un deuxième temps l’utilisation du méthotrexate, de l’azathioprine ou de la ciclosporine comme alternative d’épargne stéroïdienne.
En présence d’une vascularite systémique, il est recommandé de mettre en place une gestion thérapeutique interdisciplinaire. Les bénéfices et les effets secondaires du traitement doivent être évalués individuellement. En cas d’évolution grave, les traitements par stéroïdes systémiques à haute dose et, en deuxième intention, par cyclophosphamide, sont au premier plan. Les autres options thérapeutiques utilisées sont, selon le type et la gravité de la vascularite, les bloqueurs du TNF-alpha, le rituximab, les immunoglobulines intraveineuses ou la plasmaphérèse.
Messages Take-Home
- Les différents systèmes de classification et les nomenclatures parfois utilisées de manière incohérente rendent la vue d’ensemble difficile.
- La vascularite à complexe immun est la forme la plus courante de vascularite. Elle reste généralement limitée à la peau.
- Dans le cas de la vascularite à complexe immun, un purpura palpable et non suppressible débutant au niveau des membres inférieurs et remontant vers la partie proximale est typique.
- Il faut toujours se demander, lors du diagnostic et du traitement, s’il s’agit d’une vascularite cutanée isolée ou d’une vascularite systémique avec implication cutanée.
- Après avoir exclu les principaux imitateurs de vascularite, l’identification et l’élimination des facteurs déclenchant la vascularite ou le traitement de la maladie sous-jacente constituent la première et la plus importante étape thérapeutique.
Littérature complémentaire :
- Sunderkötter CH, Zelger B, Chen KR, et al : Nomenclature des vascularites cutanées – Addendum dermatologique à la nomenclature internationale révisée Chapel Hill Consensus Converence 2012 des vascularites. Arthritis & Rheumatology 2018 ; 70(2) : 171-184.
- Jennette JC, Falk RJ, Bacon PA, et al. : 2012 Revised International Chapel Hill Consensus Conference Nomenclature of Vasculitides. Arthritis & Rheumatism 2013 ; 65 : 1-11.
- Sunderkötter CH, Pappelbaum KI, Ehrchen J : Symptômes cutanés des vascularites. Dermatologue 2015 ; 66 : 589-598.
- Kinney MA, Jorizzo JL : Vascularite des petits vaisseaux. Thérapie dermatologique 2012 ; 25 : 148-157.
- Schad K, Kerl K, Dummer R, Cozzio A : Vascularite d’hypersensibilité. Forum Med Suisse 2012 ; 12(11) : 241-246.
- Schäkel K, Meurer M : Vascularites cutanées – Voies de diagnostic. Dermatologue 2008 ; 59 : 374-381.
- Sunderkötter C, Roth J, Bonsmann G : Vascularite leucocytoclasique. Dermatologue 2004 ; 55 : 759-785.
- Fiorentino DF : Vascularite cutanée. J Am Acad Dermatol 2003 ; 48(3) : 311-340.
DERMATOLOGIE PRATIQUE 2020 ; 30(6) : 15-20