Molti pazienti soffrono di disturbi del sonno in età avanzata. Con l’avanzare dell’età, la diminuzione del sonno e il cambiamento dell’architettura del sonno sono naturali e salutari, ma i disturbi del sonno si ripetono. Cosa bisogna tenere presente durante la diagnosi e la terapia?
Disturbi del sonno in età avanzata o quando il sonno tornerà ad essere come nell’infanzia? Molti pazienti che soffrono di disturbi del sonno in età avanzata si pongono questa domanda – inconsciamente o consapevolmente – e hanno bisogno di una risposta. Con l’età, la diminuzione del sonno e il cambiamento dell’architettura del sonno con una maggiore proporzione di sonno leggero sono naturali e salutari – cioè, tutti noi sperimentiamo un modello di sonno che cambia nella struttura e nella durata nel corso della vita. Il primo obiettivo della diagnostica specifica del sonno in età avanzata è quello di differenziare un disturbo del sonno soggettivo da uno oggettivo e di comprendere il disturbo del sonno come causa o conseguenza di una qualità di vita compromessa, di una malattia organica, di un aumento dello stress psicologico o come sintomo di una malattia ansiosa, affettiva o neurodegenerativa.
Epidemiologia e sfide dei disturbi del sonno in età avanzata
I disturbi del sonno in età avanzata sono un problema di salute rilevante in un terzo – metà della popolazione e sono associati a una riduzione della qualità della vita, a un aumento del disagio psicologico e a disturbi depressivi [1,2]. L’automedicazione è frequente nel 49% delle persone colpite e non di rado porta a una sindrome di dipendenza da benzodiazepine, sostanze Z e/o alcol [3]. I dati di coorte degli Stati Uniti, con oltre 9.000 partecipanti, mostrano che il 57% della popolazione anziana (≥65 anni) soffre di insonnia cronica – cioè un disturbo del sonno che dura almeno 3 mesi o più – e il 25% delle persone colpite dorme durante il giorno [4,5]. Spesso ci vuole molto tempo prima che venga fatta una diagnosi attraverso una diagnosi di fase specifica del sonno e che venga iniziata una terapia: l’80% delle persone colpite soffre di insonnia cronica (≥3 mesi) al momento della diagnosi e il 25% soffre del disturbo del sonno da più di 10 anni [6].
Cambiamento fisiologico del sonno con l’età
Invecchiare non significa dover soffrire di un sonno insufficiente e/o non ristoratore. Tuttavia, la durata del sonno e l’architettura del sonno – quattro fasi di sonno ciclicamente ricorrenti di 90 minuti ciascuna, con fasi non-REM (fasi di sonno N1, N2 e N3) e sonno REM – cambiano fisiologicamente nel corso della vita [2]. Mentre i bambini dormono in media da 10 a 14 ore e i giovani adulti da 6,5 a 8,5 ore a notte, la durata media del sonno diminuisce a 5-7 ore a notte dopo i 60 anni [7]. Con l’aumentare dell’età, non solo la durata del sonno diminuisce, ma aumenta anche la latenza per addormentarsi, la percentuale di sonno leggero (non-REM N1 e N2) aumenta e la percentuale di sonno REM per notte si accorcia. Questi cambiamenti fisiologici e legati all’età possono portare all’ansia se le aspettative sul sonno non sono realistiche e possono scatenare o aggravare l’insonnia attraverso la preoccupazione [2]. Nella seconda metà della vita, due terzi del nostro sonno sono superficiali, con il 66% di sonno leggero (non-REM N1: 18%; N2: 48%), seguito dal 16% di sonno profondo (non-REM N3) e dal 18% di sonno onirico (REM), per cui la percezione soggettiva di un sonno meno profondo corrisponde alla fisiologia del sonno in età avanzata, di solito non ha alcun valore patologico e solo la preoccupazione per un sonno alterato può scatenare l’insonnia. [2,8]. Un altro fattore che influisce sulla qualità del sonno in età avanzata è la riduzione della pressione del sonno dovuta alla perdita dei timer naturali, come gli orari di lavoro regolari, i pasti regolari e l’aumento della stanchezza durante il giorno a causa della riduzione dell’attività diurna e/o dei “sonnellini diurni”; il risultato è una riduzione del sonno profondo con una proporzione ridotta di sonno a onde lente (SWS) [8]. Se riusciamo a spiegare ai nostri pazienti i cambiamenti nella fisiologia del sonno in età avanzata, la pressione della sofferenza e le aspettative sono spesso ridotte e il minaccioso circolo vizioso dell’insonnia non organica può essere interrotto in una fase iniziale.
Disturbi del sonno specifici per genere
Le differenze specifiche di genere nella frequenza e nel tipo di disturbi del sonno sono rilevanti. Le donne hanno un rischio maggiore del 40% di sviluppare l’insonnia e hanno il doppio delle probabilità di soffrire della sindrome delle gambe senza riposo rispetto agli uomini. Al contrario, il 50% in più di uomini rispetto alle donne soffre di sindrome da apnea ostruttiva del sonno (OSAS), come riassunto nel rapporto di ricerca della Society for Women’s Health [9]. Rispetto alle donne di età compresa tra i 18 e i 39 anni, le donne hanno il doppio delle probabilità di soffrire di problemi di addormentamento a partire dalla sesta decade di vita, mentre i problemi di sonno e l’uso di sonniferi aumentano con l’età in entrambi i sessi [10].
Disturbi del sonno e rischio di deterioramento cognitivo
I disturbi del sonno sono rilevanti nei pazienti con demenza di Alzheimer e sono spesso accompagnati da comportamenti aggressivi, frammentazione del sonno e ritmi giorno-notte disturbati, compreso il fenomeno del sundowning (comportamento insolito, irrequieto e/o aggressivo nelle prime ore della sera). [11,12]. Lo studio svizzero HypnoLaus ha dimostrato che i pazienti anziani di oltre 65 anni con deterioramento cognitivo (Mild Cognitive Impairment) soffrono di un’architettura del sonno alterata, di un’efficienza del sonno inferiore e di un maggior numero di disturbi respiratori legati al sonno [13]. Oggi sappiamo che i disturbi del sonno non sono solo un fenomeno di accompagnamento o una conseguenza della patologia demenziale, ma aumentano essi stessi il rischio di disturbi della cognizione e/o di demenza di Alzheimer di 1,68 volte [14], per cui esiste una relazione bidirezionale tra i disturbi del sonno e della cognizione [15]. I pazienti con insonnia di lunga durata nel 5. fino a quando Il sesto decennio di vita presenta una riduzione della clearance notturna dell’amiloide-β attraverso il sistema glinfatico, con conseguente rischio più elevato di demenza a causa dell’aumento dell’aggregazione dell’amiloide-β nel cervello [16], e i disturbi del sonno sono considerati un fattore di rischio indipendente per la compromissione della cognizione, in particolare nei domini dell’attenzione, della memoria episodica, della memoria di lavoro e delle funzioni esecutive [17]. Pertanto, la diagnosi precoce del disturbo del sonno e il suo trattamento sufficiente sono essenziali per mantenere o migliorare la cognizione e la qualità della vita dei pazienti e dei loro familiari durante l’invecchiamento e per ridurre il rischio di demenza.
Benzodiazepine e sostanze Z
Un problema particolare nella terza età è l’uso dannoso o la dipendenza dalle benzodiazepine e dalle sostanze Z. Queste ultime sono agonisti non benzodiazepinici come lo zolpidem, lo zopiclone e lo zaleplon, con un’emivita breve e un elevato potenziale di tolleranza e dipendenza. Esiste ora una chiara evidenza che gli ipnotici a lunga durata d’azione ad alte dosi aumentano il rischio di demenza [18]. Oltre al deterioramento cognitivo con aumento del rischio di demenza, le sostanze Z e le benzodiazepine potenziano il rischio di cadute con l’avanzare dell’età, la mortalità, interrompono l’architettura del sonno, provocano un sonno non ristoratore, innescano l’insonnia di rimbalzo o addirittura l’ansia e l’agitazione attraverso effetti paradossali, motivo per cui non è raro aumentare la dose [19]. Questo circolo vizioso può essere interrotto solo qualificando l’astinenza da benzodiazepine con difficoltà e per un lungo periodo di tempo in un ambiente gerontopsichiatrico ospedaliero con offerte di terapia farmacologica e non farmacologica in contesti individuali e di gruppo. Poiché le benzodiazepine e le sostanze Z hanno un elevato potenziale di dipendenza già dopo 3 o 4 settimane, gli autori raccomandano di non utilizzare queste sostanze, soprattutto in ambito ambulatoriale. Soprattutto in età avanzata, bisogna tenere conto dei cambiamenti nella metabolizzazione, per cui in Svizzera si raccomanda un adeguamento della dose al 50% per le sostanze Z a partire dai 65 anni. Inoltre, le donne metabolizzano le sostanze Z il 50% più lentamente degli uomini, per cui gli effetti collaterali sono specifici per il sesso e l’età e le donne sono particolarmente esposte al rischio di effetti avversi da benzodiazepine e sostanze Z con l’aumentare dell’età [20].
Riconoscere l’insonnia primaria e secondaria: diagnosi interdisciplinare passo dopo passo
La diagnosi dell’insonnia primaria e secondaria può consentire una terapia precoce e specifica grazie a domande anamnestiche specifiche sul sonno e alla diagnosi di fasi specifiche, riducendo così il rischio di malattie secondarie e migliorando la qualità di vita delle persone colpite [6]. I pazienti non riferiscono affatto il loro disturbo del sonno o si presentano a causa del loro disturbo del sonno, in quanto è considerato un sintomo meno stigmatizzante, ma non di rado corrisponde a una grave malattia psichiatrica. Pertanto, gli autori raccomandano di rilevare di routine il sonno di tutti i pazienti e di valutare l’umore, i sintomi psicotici e la suicidalità in caso di insonnia.
La definizione di insonnia primaria non organica secondo l’ICSD-3 e l’ICD-10
L’insonnia primaria è definita dalla Classificazione Internazionale dei Disturbi del Sonno (ICSD-3) come un disturbo dell’addormentamento o del sonno notturno che si verifica almeno tre volte alla settimana per un periodo di almeno un mese e che colpisce il paziente in aree importanti della vita [21]. L’insonnia cronica esiste se il disturbo del sonno persiste per almeno 3 mesi. Per la diagnosi di insonnia primaria, cioè insonnia non organica secondo la Classificazione Internazionale dei Disturbi Mentali (ICD-10: F51.0), nessuna malattia somatica o psichiatrica deve causare il disturbo del sonno e l’insonnia non deve essere il risultato della farmacoterapia o dell’uso di sostanze.
Classificazione dei disturbi del sonno secondo l’ICDS-3
I disturbi del sonno sono suddivisi in 6 categorie principali secondo l’Associazione Americana di Medicina del Sonno (AASM) (ICDS-3), con le categorie 2-6 che rappresentano le insonnie secondarie:
- Insonnia
- Disturbi respiratori legati al sonno
- Ipersonnia centrale
- Disturbi del ritmo circadiano sonno-veglia
- Parasonnie
- Disturbi del movimento legati al sonno
Insonnia primaria contro insonnia secondaria: una diagnosi a tappe
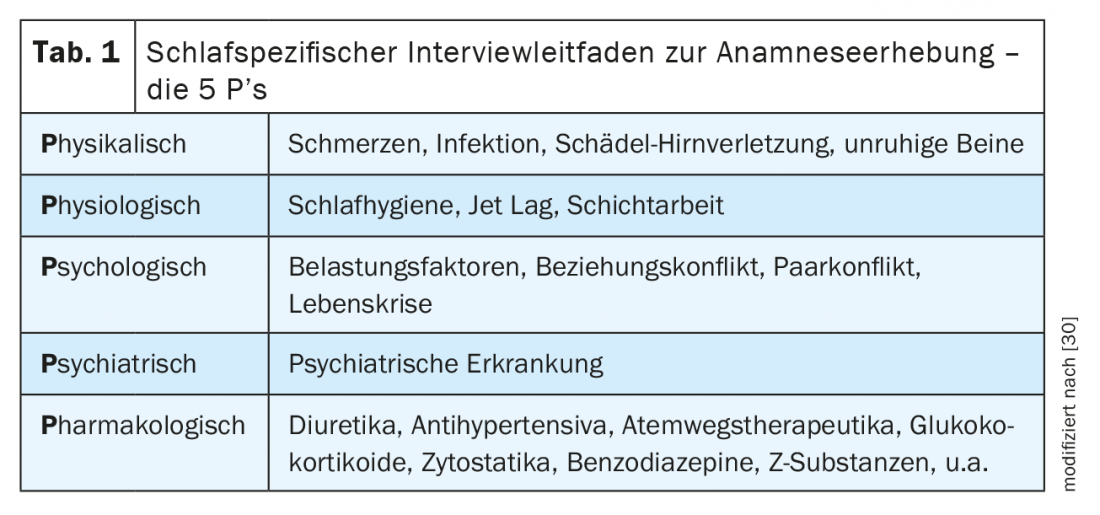
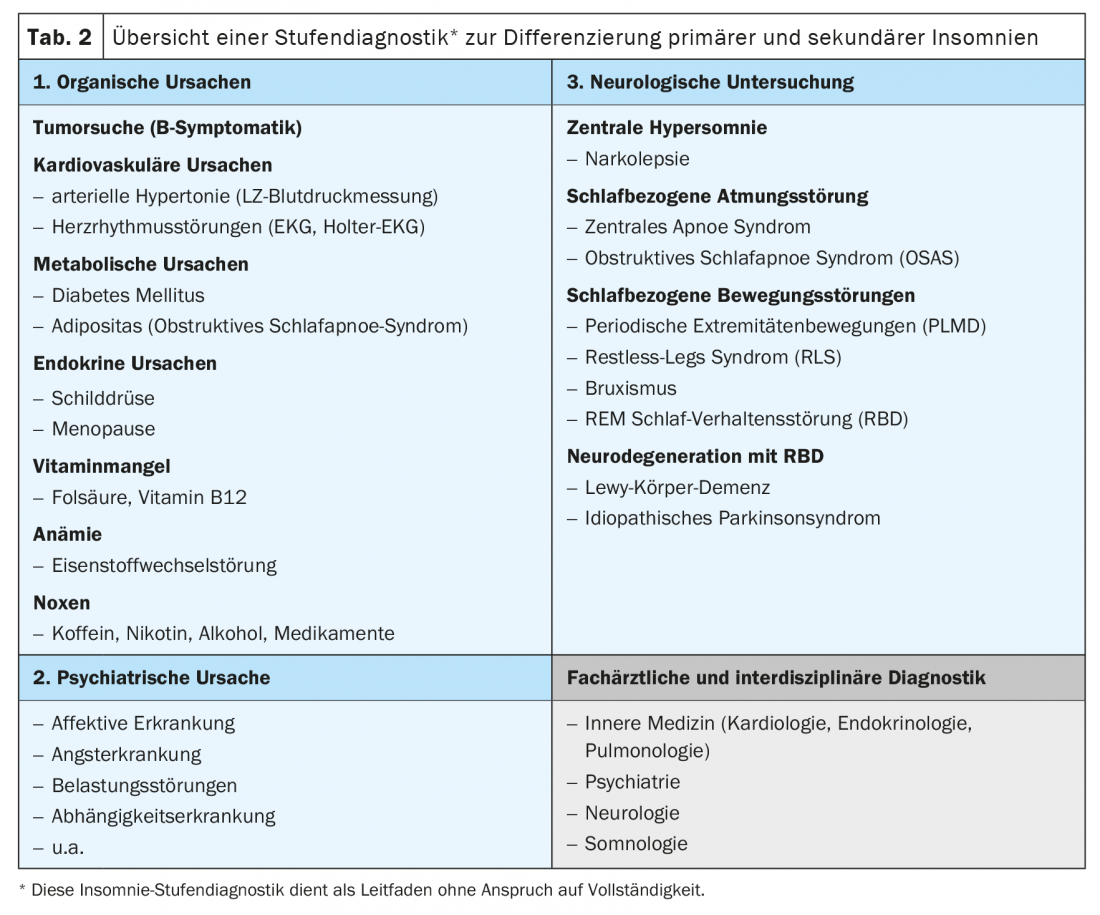
Per differenziare l’insonnia primaria da quella secondaria, la guida all’intervista “5 P” è utile per registrare sistematicamente le cause fisiche, fisiologiche, psicologiche, psichiatriche e farmacologiche dell’insonnia (Tab. 1) [6]. Nell’anamnesi specifica del sonno, sono indicativi una latenza di addormentamento patologica di ≥30 minuti (latenza di addormentamento normale da 5 a 10 minuti) e/o un disturbo del sonno con uno o più risvegli notturni e l’incapacità di riaddormentarsi entro pochi minuti. Le cause organiche dell’insonnia possono essere individuate da una diagnosi di base del medico di famiglia con esame fisico, diagnostica cardiovascolare, compresa la misurazione della pressione sanguigna, ECG e diagnostica di laboratorio, nonché diagnostica neurologica. (Tab.2). Se vengono segnalate cause organiche o sonnolenza diurna, mal di testa mattutino, disturbi della concentrazione, rimuginamenti notturni, abbassamenti mattutini, esaurimento con perdita di vitalità o ansia, è necessario effettuare una diagnosi specifica del sonno e un’ulteriore diagnosi specialistica per escludere, ad esempio, un disturbo respiratorio o del movimento legato al sonno, un episodio depressivo e/o una malattia neurodegenerativa come cause dell’insonnia secondaria. È importante informarsi sul decorso temporale del disturbo del sonno – con l’insorgenza e la durata, i fattori di stress associati e un modello esplicativo soggettivo – perché un’insonnia inizialmente non organica può causare un episodio depressivo e viceversa, il disturbo del sonno può persistere nonostante la remissione dell’episodio depressivo e causare un nuovo episodio, motivo per cui il trattamento del disturbo del sonno è di importanza centrale.
Insonnia e malattie neurologiche
Con l’avanzare dell’età, anche la diagnosi precoce dell’insonnia secondaria nelle malattie neurologiche, come ad esempio dopo un ictus o una lesione cerebrale traumatica, è rilevante e le nuove raccomandazioni sono pubblicate nella linea guida S2k rivista Insomnia nelle malattie neurologiche della Società tedesca di neurologia [22].
Diagnostica specifica per il sonno
L’insonnia non organica, cioè primaria, viene diagnosticata clinicamente dopo aver escluso le cause organiche. A tale scopo, nella tabella 3 sono presentate importanti domande anamnestiche specifiche per il sonno. Oltre all’anamnesi, all’esame clinico e di laboratorio, una valutazione specifica del sonno comprende la raccolta di valutazioni psicometriche specifiche del sonno, come la Epworth Sleepiness Scale, il Pittsburgh Sleep Quality Index (PSQI) o la raccolta di un registro del sonno per almeno 7 giorni. Questo protocollo viene compilato dal paziente al mattino e alla sera e fornisce informazioni sull’umore, sull’assunzione di farmaci e di sostanze nocive come base per un’educazione al sonno personalizzata del paziente, oltre al monitoraggio dell’ora di andare a letto e del tempo di sonno, che consente di calcolare l’efficienza del sonno come base per la restrizione del sonno. Inoltre, per la valutazione della cognizione, lo screening iniziale della demenza, ad esempio con il Montreal Cognitive Assessment (MoCA), così come l’indagine sulla qualità della vita (SF-36) sono significativi e rilevanti per la valutazione della progressione. In caso di screening positivo per la demenza, consigliamo un chiarimento completo del disturbo cognitivo o della demenza.

Indicazione della polisonnografia
La polisonnografia è indicata solo per problemi particolari (tab. 4). I disturbi del movimento legati al sonno includono il bruxismo notturno, il disturbo periodico del movimento degli arti (PLMD) e la sindrome delle gambe senza riposo (RLS). La RLS può essere diagnosticata clinicamente quando 1. C’è un impulso a muovere le gambe a riposo e durante il rilassamento, 2. Si nota un ritmo circadiano con predominanza dei sintomi la sera/la notte, 3. il miglioramento dei sintomi si verifica con il movimento, e 4. viene segnalata l’associazione con disturbi sensoriali o dolore e di solito non richiede la polisonnografia. Le cause organiche della RLS, come la polineuropatia, il disturbo del metabolismo del ferro e la malattia della tiroide, devono essere escluse dalla diagnostica di laboratorio.

Come si può trattare l’insonnia nelle persone anziane?
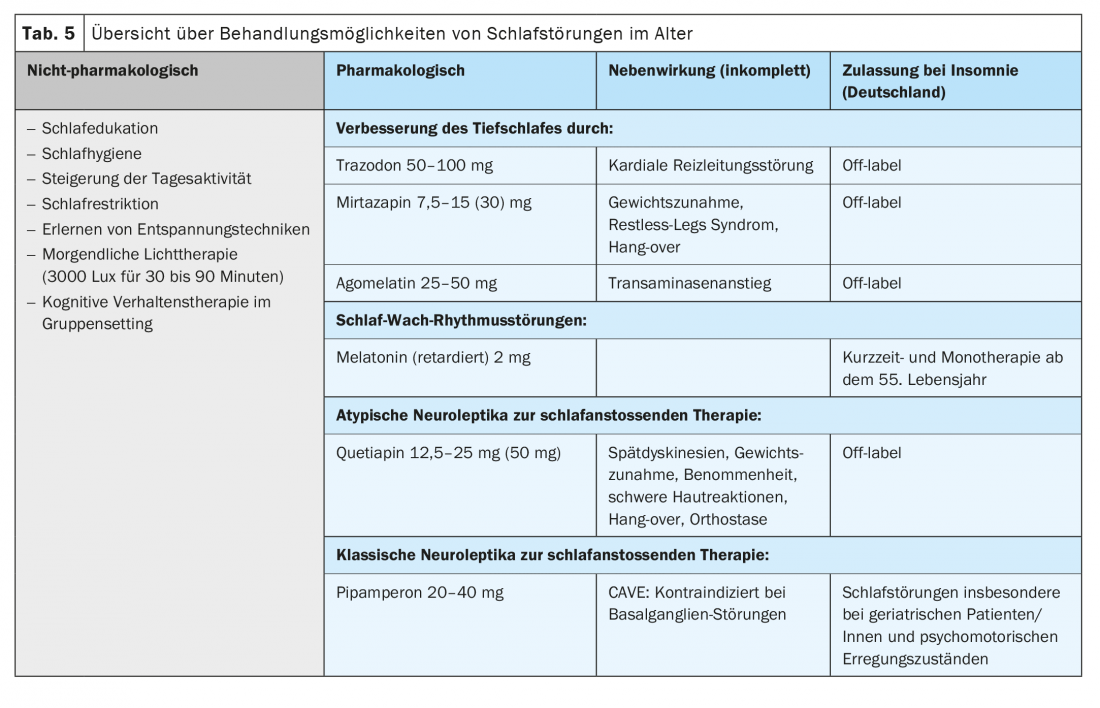
Nel trattamento dei disturbi del sonno, le terapie non farmacologiche con la psicoeducazione per migliorare l’igiene del sonno, il ritmo giorno-notte e l’attività diurna svolgono un ruolo essenziale accanto alla farmacoterapia. (Tab. 5). La terapia cognitivo-comportamentale (CBT) con psicoeducazione in un contesto di gruppo è particolarmente efficace e può anche migliorare la qualità del sonno nei pazienti anziani di età superiore ai 65 anni. [23,24].
Terapia non farmacologica
La terapia di prima linea è un approccio non farmacologico che utilizza la terapia cognitivo-comportamentale per migliorare e stabilizzare il ritmo sonno-veglia dei pazienti (Tab. 5) [25]. La terapia di gruppo psicoeducativa è efficace anche per migliorare l’insonnia e la qualità del sonno nei pazienti anziani [23]. I contenuti includono l’apprendimento di una buona igiene del sonno con ritmi regolari giorno-notte, tecniche di rilassamento, l’aumento delle attività diurne, la riduzione dell’attenzione al sonno e alla temuta insonnia e l’ampliamento delle attività sociali. Attraverso l’uso regolare di un protocollo del sonno, si può calcolare l’efficienza del sonno e, attraverso la restrizione del sonno, si può aumentare la pressione del sonno e migliorare la qualità del sonno. La terapia della luce del mattino con 3000 lux per 30-90 minuti migliora l’insonnia nei disturbi neurodegenerativi [26], nei disturbi affettivi [27] e nell’insonnia non organica [28]. Nella demenza, la combinazione della terapia della luce con l’attività fisica di camminare per 30 minuti almeno 4 giorni alla settimana migliora la durata del sonno [22].
Farmacoterapia
La farmacoterapia dell’insonnia negli anziani deve prendere in considerazione gli effetti collaterali indesiderati – soprattutto quelli anticolinergici che compromettono la cognizione – e l’alterazione della farmacocinetica nella terza età. (Tab. 5). L’evidenza sul fatto che i pazienti anziani tollerino in genere dosi inferiori di psicofarmaci è controversa, quindi raccomandiamo un dosaggio lento con una dose iniziale più bassa. La dose target può essere determinata in base ai sintomi clinici. Il sonno profondo è migliorato da trazodone, mirtazapina, agomelatina e erba di San Giovanni, anche se l’erba di San Giovanni non è raccomandata dagli autori a causa delle interazioni con il CYP3A4 nella medicina geriatrica, a causa delle interazioni polifarmacologiche. Il trazodone non solo migliora il sonno, ma rallenta la progressione del deterioramento cognitivo [29]. Anche la mirtazapina e la quetiapina sono efficaci per l’induzione del sonno. Tutte le sostanze non sono approvate per il solo trattamento dell’insonnia, motivo per cui è necessario fornire un’educazione off-label. Le benzodiazepine e le sostanze Z, sebbene siano ancora frequentemente prescritte, dovrebbero essere evitate nella terza età e utilizzate solo brevemente in un contesto di ricovero per evitare situazioni di crisi come la suicidalità acuta.
Previsioni
Dal punto di vista prognostico, un trattamento sufficiente e precoce dell’insonnia è importante e porta alla remissione nella metà delle persone colpite, con gli uomini che hanno un successo terapeutico maggiore rispetto alle donne [2]. I sintomi residui spesso persistono e c’è un rischio maggiore di ricaduta. Il rischio di ricaduta entro 4 anni dopo la remissione del disturbo del sonno è aumentato dal disturbo della cognizione (HR 1,46), dalla qualità del sonno inadeguata (HR 1,43), dall’umore alterato (HR 1,39), dal sesso femminile (HR 1,39), dal disturbo del sonno-attraverso (HR 1,35) e dall’affaticamento (HR 1,24) – i dati tra parentesi corrispondono ai rapporti di rischio dopo il controllo dell’insonnia al basale, della gravità della malattia depressiva e della malattia somatica. Le analisi di sottogruppo stratificate per genere sottolineano l’aumento del rischio di ricaduta negli uomini a causa del deterioramento cognitivo (HR 1,98) e nelle donne a causa del disturbo del sonno (HR 1,46), per cui gli autori raccomandano di prestare particolare attenzione al deterioramento cognitivo, al disturbo del sonno, alla qualità del sonno, ai sintomi affettivi e ai segni di affaticamento dopo la remissione dell’insonnia.
Conclusione
Il disturbo del sonno è un sintomo con genesi multifattoriale e un fattore di rischio indipendente per il deterioramento cognitivo e la demenza. Pertanto, raccomandiamo la valutazione di routine del sonno per individuare precocemente l’insonnia primaria e secondaria, per trattarla in modo specifico e interdisciplinare, al fine di ridurre il rischio di disturbi cognitivi e di demenza in età avanzata e per mantenere e migliorare la qualità di vita delle persone colpite e dei loro familiari a lungo termine.
Messaggi da portare a casa
- L’insonnia ha una genesi multifattoriale e richiede una diagnosi interdisciplinare per differenziare l’insonnia primaria – cioè non organica (ICD-10: F51.0) – da quella secondaria e per classificarla in relazione ai cambiamenti fisiologici del sonno in età avanzata.
- Con l’avanzare dell’età, la diminuzione del sonno e il cambiamento dell’architettura del sonno con due terzi di sonno leggero sono fisiologici, per cui l’educazione al sonno con la spiegazione dei cambiamenti naturali del sonno è di grande importanza.
- Fino al 50% della popolazione anziana soffre di un disturbo del sonno con alti livelli di automedicazione, diagnosi tardiva, cronicità e rischio di dipendenza da ipnotici e/o alcol.
- Le benzodiazepine e le sostanze Z (agonisti non benzodiazepinici di zolpidem, zopiclone, zaleplon) non dovrebbero essere utilizzate nella medicina geriatrica e del sonno, perché hanno un alto potenziale di tolleranza e dipendenza, aumentano l’agitazione e l’ansia nella terza età attraverso effetti paradossali, disturbano l’architettura del sonno, sono metabolizzate fino al 50% in meno dalle donne e aumentano il rischio di cadute e di demenza.
- I disturbi del sonno in età avanzata sono trattati in modo non farmacologico e farmacologico nel contesto delle comorbidità e della politerapia. La terapia cognitivo-comportamentale è efficace anche negli anziani in un contesto di gruppo e si concentra sull’educazione al sonno, sul miglioramento dell’attività quotidiana, sulla correzione dell’igiene del sonno per migliorare l’efficienza del sonno, la qualità del sonno e la qualità della vita.
Letteratura:
- 2012 SG. Disturbi del sonno nella popolazione. Neuchâtel: Ufficio federale di statistica (UST); 2015.
- Patel D, Steinberg J, Patel P: Insonnia negli anziani: una revisione. J Clin Sleep Med. 2018; 14: 1017-1024.
- Hersberger KE, Renggli VP, Nirkko AC, et al: Screening dei disturbi del sonno nelle farmacie comunali – valutazione di una campagna in Svizzera. J Clin Pharm Ther. 2006; 31: 35-41.
- Abad VC, Guilleminault C: Insonnia nei pazienti anziani: raccomandazioni per la gestione farmacologica. Farmaci Invecchiamento. 2018; 35: 791-817.
- Foley DJ, Monjan AA, Brown SL, et al: Disturbi del sonno tra gli anziani: uno studio epidemiologico di tre comunità. Sonno 1995; 18: 425-432.
- Rauen K, Weidt, S: Insonnia – Sintomo con genesi multifattoriale, diagnosi e trattamento dei disturbi del sonno. Praxis/Hogrefe. 2017; 106.
- Ohayon MM, Carskadon MA, Guilleminault C, Vitiello MV: Meta-analisi dei parametri quantitativi del sonno dall’infanzia alla vecchiaia in individui sani: sviluppo di valori normativi del sonno nell’arco della vita umana. Dormire. 2004; 27: 1255-1273.
- Mander BA, Winer JR, Walker MP: Sonno e invecchiamento umano. Neurone. 2017; 94: 19-36.
- Mallampalli MP, Carter CL: Esplorare le differenze di sesso e genere nella salute del sonno: un rapporto della Società per la Ricerca sulla Salute delle Donne. Giornale della salute delle donne. 2014; 23: 553-562.
- Schlack R, Hapke U, Maske U, et al.: Frequenza e distribuzione dei problemi del sonno e dell’insonnia nella popolazione adulta in Germania: risultati dell’indagine tedesca sulla salute e gli esami per gli adulti (DEGS1). Bundesgesundheitsblatt Gesundheitsforschung Gesundheitsschutz. 2013; 56: 740-748.
- Moran M, Lynch CA, Walsh C, et al: Disturbi del sonno nella malattia di Alzheimer da lieve a moderata. Sleep Med. 2005; 6: 347-352.
- Peter-Derex L, Yammine P, Bastuji H, Croisile B: Sonno e malattia di Alzheimer. Sleep Med Rev. 2015; 19: 29-38.
- Haba-Rubio J, Marti-Soler H, Tobback N, et al: Caratteristiche del sonno e deterioramento cognitivo nella popolazione generale Lo studio HypnoLaus. Neurologia. 2017; 88: 463-469.
- Bubu OM, Brannick M, Mortimer J, et al: Sonno, deterioramento cognitivo e malattia di Alzheimer: una revisione sistematica e una meta-analisi. Sleep. 2017; 40.
- Ju Y-ES, Lucey BP, Holtzman D: Sonno e patologia della malattia di Alzheimer: una relazione bidirezionale. Nat Rev Neurol. 2014; 10: 115-119.
- Musiek ES, Xiong DD, Holtzman DM: Sonno, ritmi circadiani e patogenesi della malattia di Alzheimer. Medicina sperimentale e molecolare. 2015; 47: e148-e48.
- Fortier-Brochu E, Beaulieu-Bonneau S, Ivers H, Morin CM: Insonnia e prestazioni cognitive diurne: una meta-analisi. Sleep Med Rev. 2012; 16: 83-94.
- Chen PL, Lee WJ, Sun WZ, et al: Rischio di demenza nei pazienti con insonnia e uso a lungo termine di ipnotici: uno studio di coorte retrospettivo basato sulla popolazione. PLoS One. 2012; 7: e49113.
- Savaskan E: Dipendenza da benzodiazepine nella terza età: come affrontarla? Pratica. 2016; 105: 637-641.
- Cubała WJ, Wiglusz M, Burkiewicz A, Gałuszko-Wegielnik M: Farmacocinetica e farmacodinamica dello zolpidem nelle interazioni metaboliche che coinvolgono il CYP3A: il sesso come fattore differenziante. Eur J Clin Pharmacol. 2010; 66: 955; risposta dell’autore 57-58.
- (AASM) AAoSM. Classificazione internazionale dei disturbi del sonno (ICSD-3) 2014.
- Mayer G: S2k-Leitlinie: Insonnia nelle malattie neurologiche: Società tedesca di neurologia (DGN); 2020 [Versione 3: 02.03.2020: Disponibile da: https://dgn.org/leitlinien/ll-030-045-insomnie-bei-neurologischen-erkrankungen-2020
- Lovato LC, Wallace RB, Leng X, et al: Durata del sonno, declino cognitivo e rischio di demenza nelle donne anziane. Demenza di Alzheimer. 2016; 12: 21-33.
- Sadler P, McLaren S, Klein B, et al: Terapia cognitivo-comportamentale per adulti anziani con insonnia e depressione: uno studio randomizzato e controllato nei servizi di salute mentale della comunità. Sleep. 2018; 41.
- Zdanys KF, Steffens DC: Disturbi del sonno negli anziani. Cliniche psichiatriche del Nord America. 2015; 38: 723-741.
- Amara AW, Chahine LM, Videnovic A: Trattamento della disfunzione del sonno nella malattia di Parkinson. Curr Treat Options Neurol. 2017; 19: 26.
- Penders TM, Stanciu CN, Schoemann AM, et al: La terapia con luce brillante come potenziamento della farmacoterapia per il trattamento della depressione: una revisione sistematica e una meta-analisi. Prim Care Companion CNS Disord. 2016; 18.
- van Maanen A, Meijer AM, van der Heijden KB, Oort FJ: Gli effetti della terapia della luce sui problemi del sonno: una revisione sistematica e una meta-analisi. Sleep Med Rev. 2016; 29: 52-62.
- La AL, Walsh CM, Neylan TC, et al: Uso di trazodone a lungo termine e cognizione: un potenziale ruolo terapeutico per gli stimolatori del sonno a onde lente. J Alzheimers Dis. 2019; 67: 911-921.
- Schwerthöffer D: Diagnosi differenziale dell’insonnia. Centro di Medicina del Sonno di Monaco: 2008.
InFo NEUROLOGIA & PSICHIATRIA 2020; 18(6): 6-11