Com a idade, as doenças aumentam – e com elas a probabilidade de polifarmácia. Contudo, isto está associado a muitos desafios, uma vez que a heterogeneidade e vulnerabilidade das pessoas mais velhas exige uma abordagem diferenciada. Os pacientes com doenças psiquiátricas estão particularmente em risco de reacções adversas aos medicamentos.
Cada quinta pessoa na Alemanha tem mais de 65 anos e seis em cada 100 pessoas já passaram da idade de 80 anos. As doenças aumentam com a idade, pelo que a necessidade de farmacoterapia aumenta. A farmacoterapia para os idosos é um desafio particular porque a heterogeneidade e vulnerabilidade dos idosos exige uma abordagem diferenciada [1]. Os idosos com perturbações psiquiátricas têm um risco mais elevado de reacções adversas aos medicamentos, o que é causado tanto pela idade como pela multimorbilidade. A multimorbilidade já é assumida quando uma pessoa é afectada por duas ou mais doenças crónicas e está presente em 62% a 94% das pessoas com mais de 65 anos de idade, dependendo da metodologia do inquérito [2,3]. A multimorbilidade na velhice inclui somática, em particular a hipertensão arterial, doença cardíaca isquémica, condições de dor permanente e insuficiência renal crónica. A depressão e a demência são as perturbações psiquiátricas mais comuns em geriatria [4].
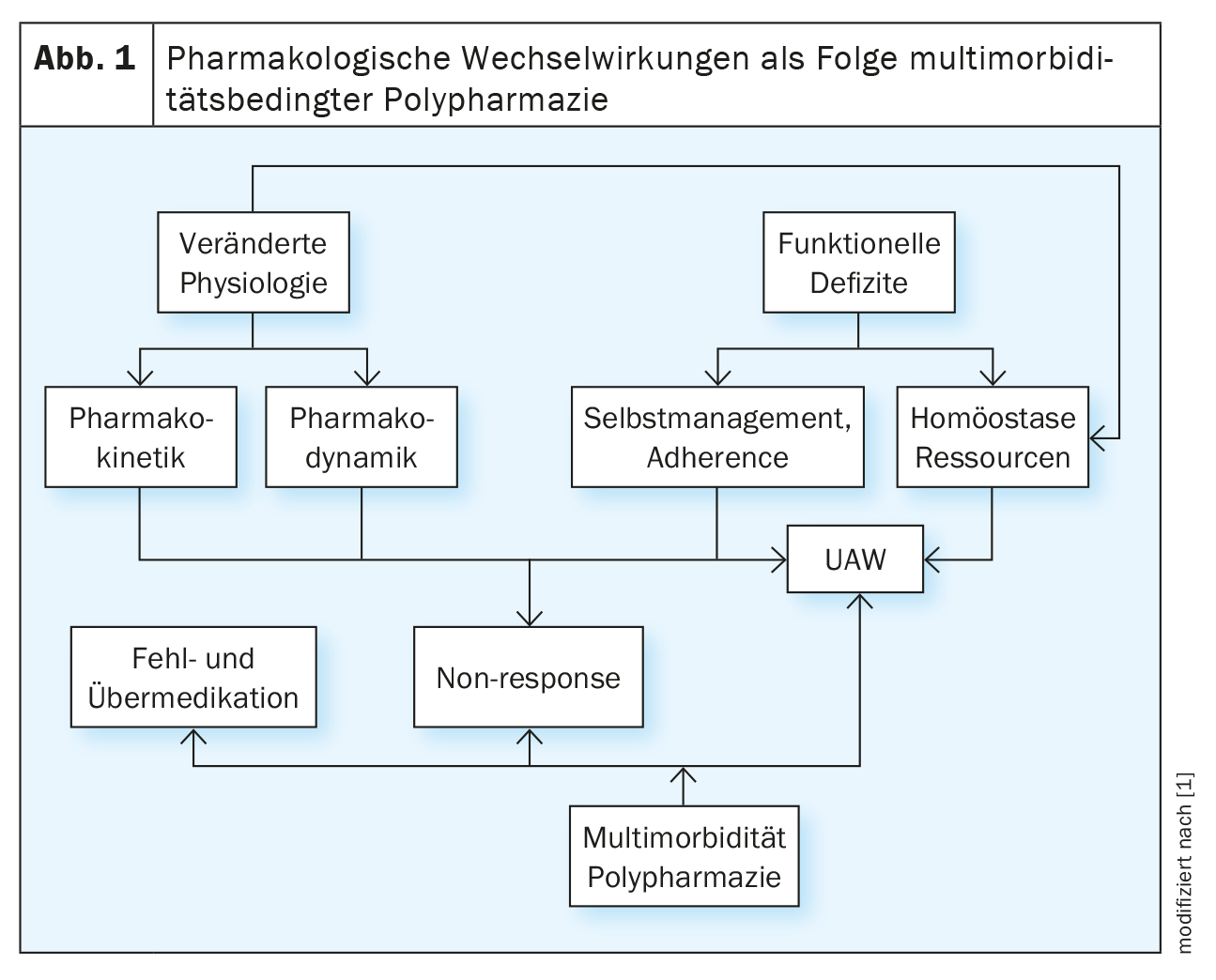
As interacções farmacológicas são, por sua vez, uma consequência da polifarmácia relacionada com a multimorbilidade [5] (Fig. 1) . A este respeito, é importante conhecer as vantagens e desvantagens da polifarmácia e as possíveis consequências relacionadas com a interacção da farmacoterapia em pessoas idosas com doenças mentais, a fim de poder derivar e limitar atempadamente riscos particulares.
Biologia do envelhecimento e alterações fisiológicas
As mudanças biológicas do envelhecimento são um processo complexo e individual. Em termos moleculares, envolve stress oxidativo, em resultado do qual ocorrem alterações deletérias na estrutura molecular do ADN, proteínas, lípidos e prostaglandinas [6]. Alterações mitocondriais, encurtamento do telómero, apoptose, inflamação bem como alterações genéticas com um aumento das mutações contribuem para uma modificação das propriedades celulares que podem favorecer, desencadear ou acelerar o desenvolvimento de doenças.
O processo de envelhecimento está, portanto, associado a mudanças profundas na fisiologia corporal: assim, o atraso na motilidade gastrointestinal causa um aumento da capacidade de absorção ou reabsorção gastrointestinal [7]. O teor de gordura corporal aumenta, ao mesmo tempo que o teor de água diminui em 10-20% e a massa muscular também diminui significativamente. Isto significa que o volume de distribuição de psicotrópicos lipofílicos, por exemplo benzodiazepinas ou antidepressivos tricíclicos, aumenta com o risco de atraso no início da acção e acumulação, ao mesmo tempo que aumenta a concentração de substâncias solúveis em água [8].
As alterações farmacocinéticas mais importantes afectam o rim e o fígado. Devido à função renal cada vez mais afectada na velhice devido à diminuição dos nefrónios e a uma taxa reduzida de filtração glomerular (TFG), as substâncias hidrofílicas são excretadas pelos rins em menor grau, pelo que é necessário um ajustamento da dose de substâncias predominantemente renalmente eliminadas, por exemplo, lítio ou amisulpride.
Uma redução da biotransformação hepática relacionada com a idade resulta, por um lado, de uma redução de volume de 25-35% [9] e, por outro lado, de uma redução da perfusão hepática de até 40% [10,11], o que resulta numa redução da actividade enzimática do citocromo P-450 até 30% e numa diminuição do metabolismo oxidativo [12]. Além disso, o conteúdo de proteínas plasmáticas é reduzido, o que leva a uma maior concentração e toxicidade de substâncias fortemente ligadas às albuminas, por exemplo, benzodiazepinas [13].
Farmacodinamicamente, encontram-se alterações na área da neurotransmissão para quase todos os sistemas neurotransmissores com uma diminuição do número de células, uma densidade receptora reduzida e uma redução na síntese de neurotransmissores. Na área do sistema colinérgico, existe uma sensibilidade acrescida aos sintomas anticolinérgicos periféricos e centrais com medicamentos com perfil anticolinérgico, por exemplo, antidepressivos tricíclicos [14]. As mudanças no sistema noradrenérgico podem ser vistas, por exemplo, numa maior sensibilidade cardiovascular aos antagonistas dos receptores beta-adrenérgicos, resultando em hipotensão ortostática quando co-medicados com drogas anti-hipertensivas, o que pode levar a tonturas e mesmo ao colapso. Deve também assumir-se que o uso de substâncias antagonistas selectivas da dopamina aumenta a vulnerabilidade aos efeitos motores extrapiramidais agudos, por exemplo, a distonia. Finalmente, o cérebro das pessoas idosas é fundamentalmente mais vulnerável a substâncias que influenciam directamente as funções nervosas centrais, por exemplo, drogas psicotrópicas ou analgésicas. Por exemplo, a ingestão de inibidores de acetilcolinesterase pode levar a um aumento do efeito da digoxina ou bloqueadores beta com a consequência de bradicardia com risco de vida. Os antagonistas do N-metil-D-aspartato (NMDA), por exemplo memantine, podem aumentar o efeito do hidroclorotiazida, L-dopa, antipsicóticos ou inibidores da MAO, influenciando a secreção tubular.
Multimorbidade
A multimorbilidade é definida como a presença simultânea e persistente de pelo menos duas doenças crónicas e afecta mais de 2/3 dos idosos, sendo que mais de metade das pessoas com mais de 65 anos têm pelo menos três doenças crónicas, sendo as mais comuns a hipertensão arterial, osteoartrite, doença isquémica do coração e diabetes mellitus. Estima-se que até 2035, o número de pessoas com duas ou mais doenças crónicas atingirá 86,4%, com o maior aumento para o cancro e a diabetes.
A idade em si não representa um risco de reacções adversas aos medicamentos, mas pode assumir-se que entre 18% a 47% das pessoas com mais de 65 anos tomam mais de 5 medicamentos e mais de 10% tomam mesmo mais de 10 medicamentos [15,16]. Quanto mais velhos forem os pacientes e quanto mais medicamentos tomarem, maior será a probabilidade de hospitalização. Até 16% das admissões hospitalares estão relacionadas com eventos adversos relacionados com medicamentos, que são frequentemente o resultado de comorbidades e de uma polifarmácia resultante. Outro problema é que as reacções adversas aos medicamentos são geralmente mais graves nas pessoas mais velhas do que nas mais jovens; são relatadas com menos frequência e são, portanto, identificadas com menos frequência. Finalmente, as mulheres mostram uma maior taxa de efeitos secundários em comparação com os homens, presumivelmente porque as doses das substâncias individuais são escolhidas demasiado elevadas ou porque são causadas reacções imunológicas.
Tendo em conta a idade avançada, a multimorbilidade e a polifarmácia resultante, o conhecimento do perfil farmacológico das substâncias individuais prescritas é tão importante como o comportamento de interacção de duas ou mais substâncias, a fim de minimizar ou, se possível, excluir os riscos de interacção. A polifarmácia não tem de ser desvantajosa per se [17], mas pode também oferecer vantagens compreensíveis tendo em conta a multimorbilidade que requer tratamento. Torna-se problemático especialmente quando uma polifarmácia indicada para o tratamento de várias doenças é insuficiente ou não é aceite de todo. Contudo, a polifarmácia nas pessoas mais velhas está frequentemente associada a um risco crescente de efeitos secundários adversos ou de toxicidade [18].
Polifarmácia
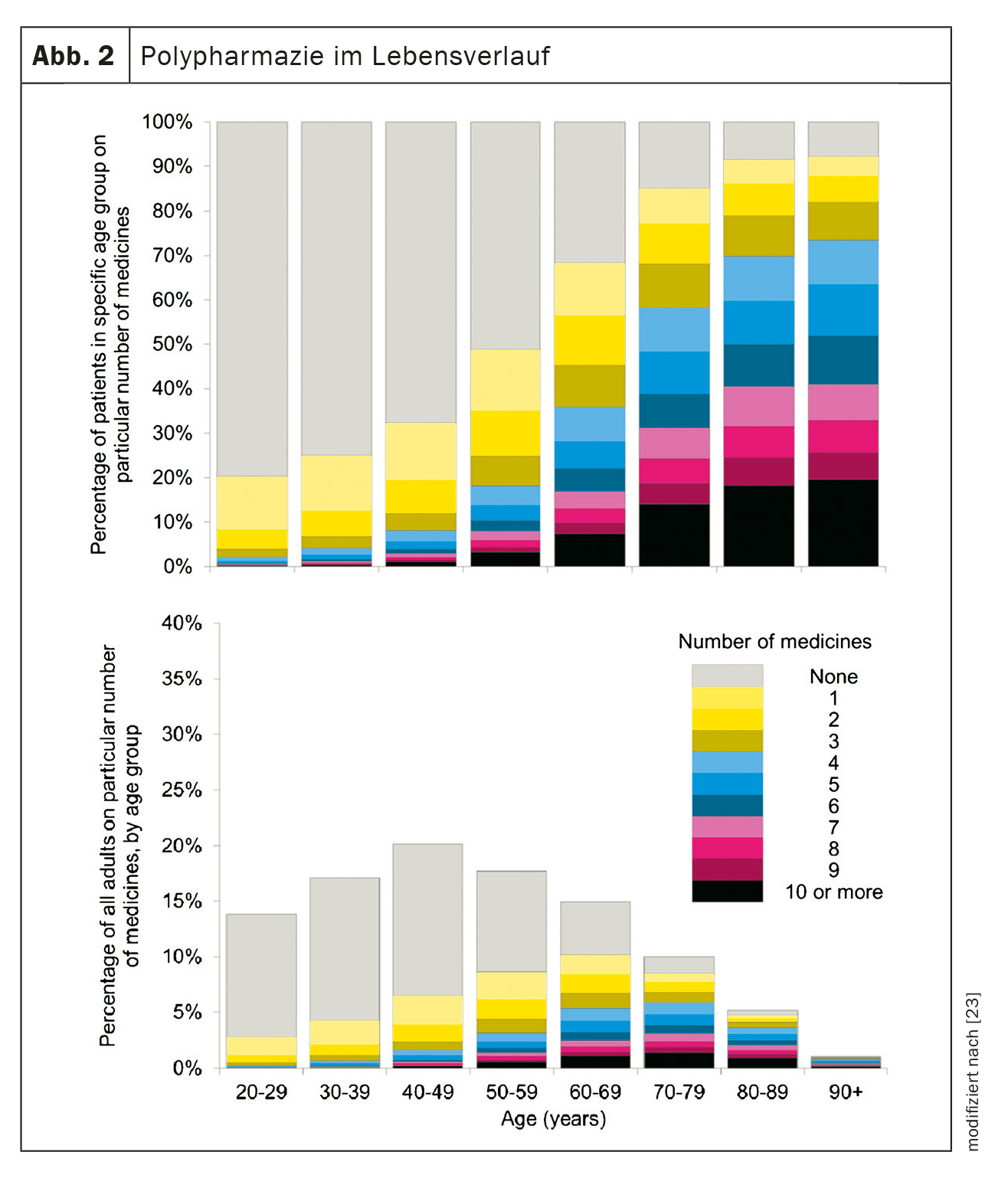
Embora haja uma variedade de definições diferentes [19,20], o termo polifarmácia está geralmente associado ao uso simultâneo persistente de cinco ou mais medicamentos [21]. As consequências negativas da polifarmácia incluem interacções farmacológicas, perturbações cognitivas, quedas e fracturas, hospitalizações prolongadas e repetidas, redução da qualidade de vida ou morte [22] (Fig. 2).
A prevalência da polifarmácia nas pessoas idosas é relatada como sendo de até 60% [24]. Um inquérito na Irlanda do Norte revelou que 18,3% das pessoas com mais de 65 anos estavam a tomar uma combinação perigosa de drogas [25]. Uma forte associação de aumento da mortalidade e de tratamentos combinados problemáticos é encontrada em particular com drogas psicotrópicas, especialmente com benzodiazepinas, antipsicóticos e hipnóticos do tipo Z [26]. Um estudo dos EUA encontrou um aumento de 1,8 vezes na mortalidade de pessoas que tomam uma combinação irracional de medicamentos [27].
As interacções medicamentosa-dietas também podem ser significativas: vários anti-hipertensivos, por exemplo diuréticos tiazídicos ou bloqueadores dos receptores de angiotensina, inibidores da ECA ou diuréticos que libertam potássio podem levar a um défice de zinco, inibidores da bomba de protões (PPIs) e metformina causam frequentemente um défice de vitamina B12, e uma deficiência de vitamina C por vezes resulta da ingestão de doses elevadas de aspirina.
As quedas e fracturas são causas comuns de morbilidade e mortalidade nas pessoas mais velhas. Estas deficiências de qualidade de vida podem ser o resultado de reacções adversas a medicamentos ou de tratamentos combinados com sedativos, antidepressivos, antipsicóticos ou medicamentos antiparkinsonianos. Aproximadamente 50% destas substâncias que promovem o risco de queda são substratos das enzimas citocromo P450 2C19 ou 2D6.
Num estudo observacional, a concentração sérica de fármacos psicotrópicos foi registada em doentes idosos aquando da admissão numa instituição de internamento psiquiátrico gerontológico [28]. Foi incluído um total de 236 doentes. O uso de drogas, características dos pacientes e diagnósticos foram registados, e a análise do soro para um total de 56 drogas psicotrópicas foi realizada em 233 dos pacientes. Em 11% dos doentes, a medicação comunicada como tendo sido tomada não era de todo detetável no soro. A polifarmácia de drogas psicotrópicas, aqui definida como o uso de três ou mais drogas psicotrópicas, foi encontrada em 47% dos pacientes.
Contudo, há também exemplos de tratamentos combinados benéficos em psiquiatria gerontológica. Por exemplo, um estudo controlado por placebo em pessoas com demência moderada a grave mostrou que, após 24 semanas de tratamento, o grupo verum tinha escores clínicos significativamente melhores para a cognição, impressão clínica geral e capacidades de vida diária após adicionar memantine ao donepezil, em comparação com o grupo placebo. Contudo, a confusão ocorreu com maior frequência em comparação com o grupo placebo (7,9% contra 2,0%) [29].
Num outro ensaio aleatório controlado com pessoas que tinham demência de Alzheimer moderada a grave, no entanto, não houve benefícios adicionais do tratamento combinado em comparação com a respectiva monoterapia .
Num grande estudo de coorte escandinavo investigando a polifarmácia com antipsicóticos com monoterapia antipsicótica em doentes esquizofrénicos, no qual a proporção de doentes com mais de 65 anos de idade foi de 15,3%, foram encontradas vantagens no tratamento combinado de clozapina com aripiprazol, clozapina com um depósito antipsicótico ou clozapina com risperidona, entre outros [31].
Na profilaxia de fase das perturbações afectivas bipolares, a directriz S3 actualmente válida recomenda a terapia combinada valproato mais quetiapina, valproato mais ziprasidona, valproato mais lítio, lítio mais quetiapina ou lítio mais ziprasidona se não houver resposta à monoterapia [32].
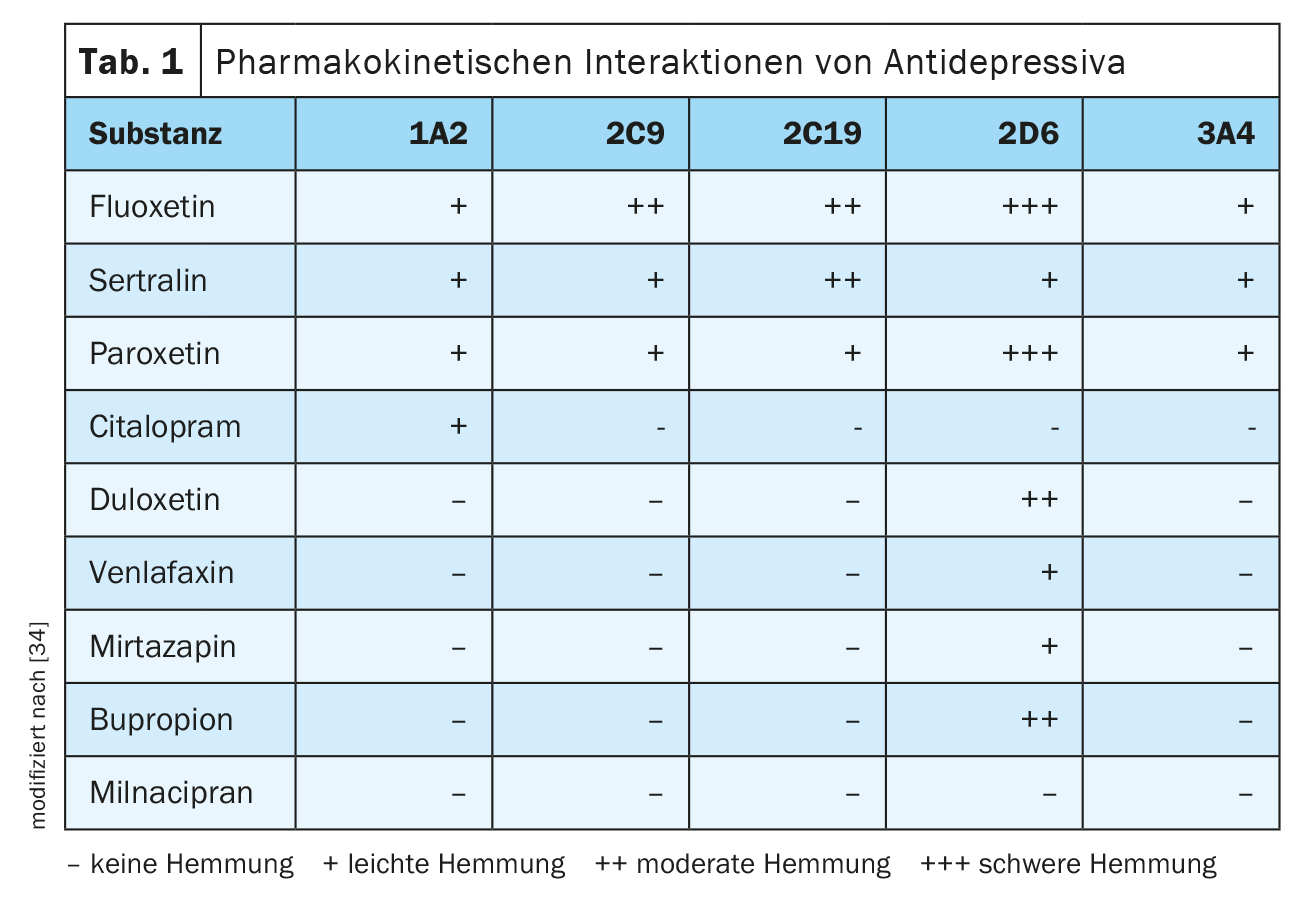
Num estudo retrospectivo de cerca de 27 400 doentes internados, foram identificados os fármacos psicotrópicos melperona, bupropiona e duloxetina em particular no que diz respeito a potenciais interacções farmacológicas, todos eles considerados inibidores moderados a fortes da enzima hepática CYP2D6. Sabe-se que o principal indutor da enzima CYP3A4 é a carbamazepina, para a qual não há, portanto, praticamente nenhuma indicação no tratamento de doenças mentais [33].
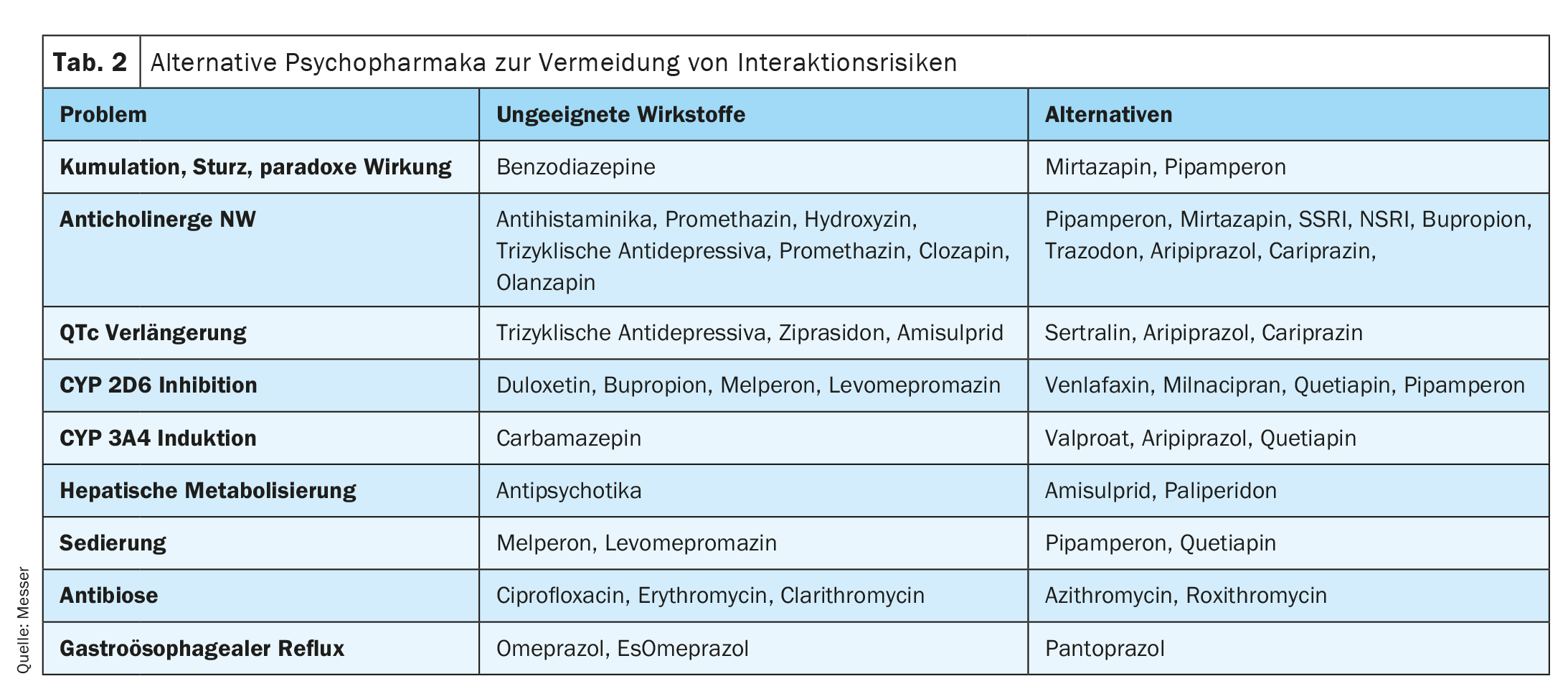
Outra análise transversal retrospectiva (n=94) em idosos hospitalizados com idades compreendidas entre os 60-69 anos encontrou um risco acrescido de prolongamento do intervalo QTc com, entre outras, combinações de clorpromazina com prometazina, haloperidol ou cetoconazol, prometazina mais haloperidol, risperidona mais haloperidol, haloperidol mais cetoconazol, e combinações de ziprasidona com amitriptilina, haloperidol ou clorpromazina. (Tab. 1, Tab. 2).
Em princípio, cada início de farmacoterapia é baseado numa avaliação do sucesso esperado e numa relação risco-benefício. Isto deve ser sempre revisto criticamente, especialmente na terapia a longo prazo. A fim de minimizar a polifarmácia em multimorbilidade ou de realizar uma priorização da terapia numa base racional, é portanto necessária uma avaliação diferenciada dos medicamentos e da estratégia farmacoterapeutica [1].
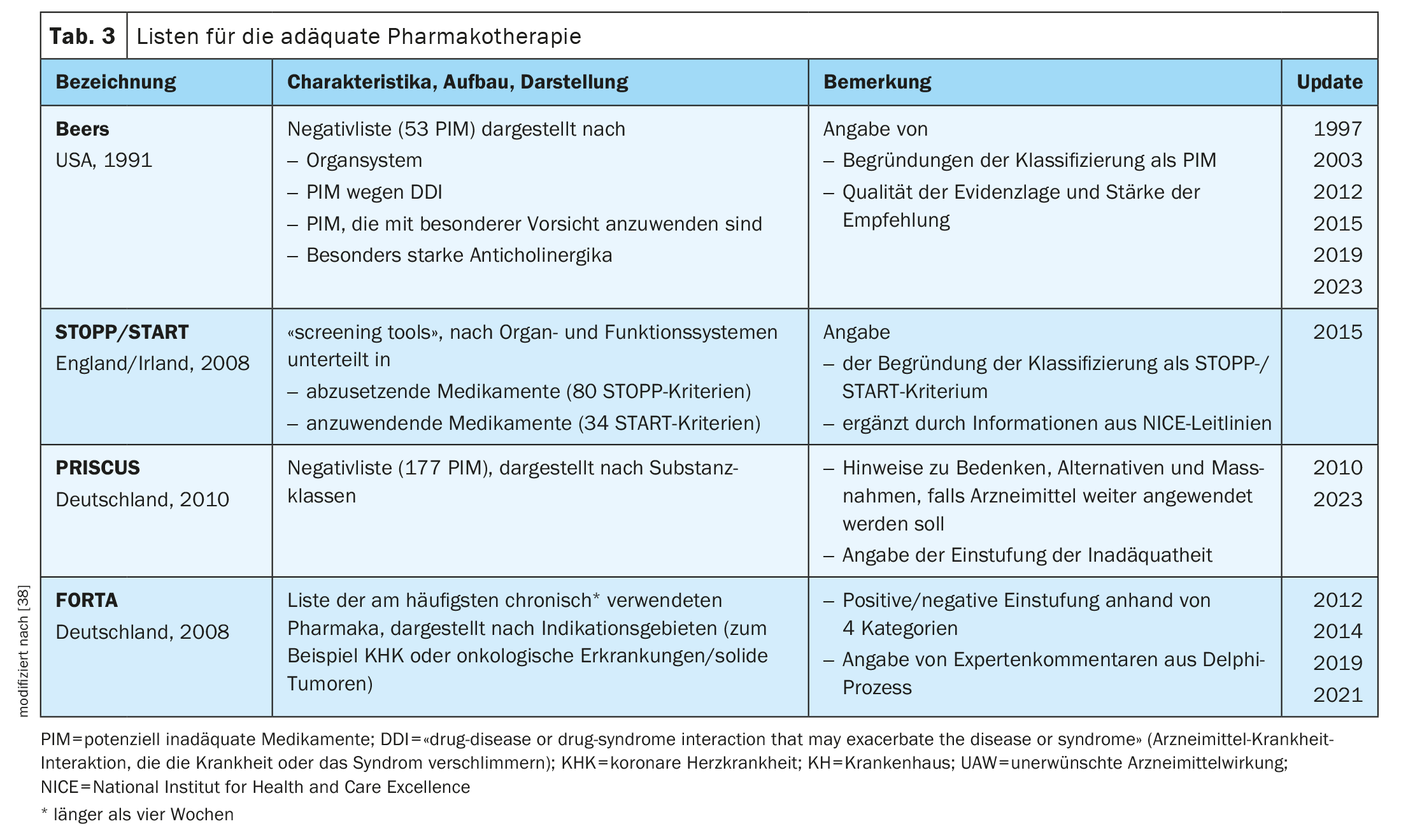
Para uma tal avaliação de risco com o objectivo de minimizar os riscos, existem várias listas, das quais a lista PRISCUS [35] e a lista FORTA [36] são as mais conhecidas na Alemanha e são, portanto, mais frequentemente utilizadas (Tab. 3).
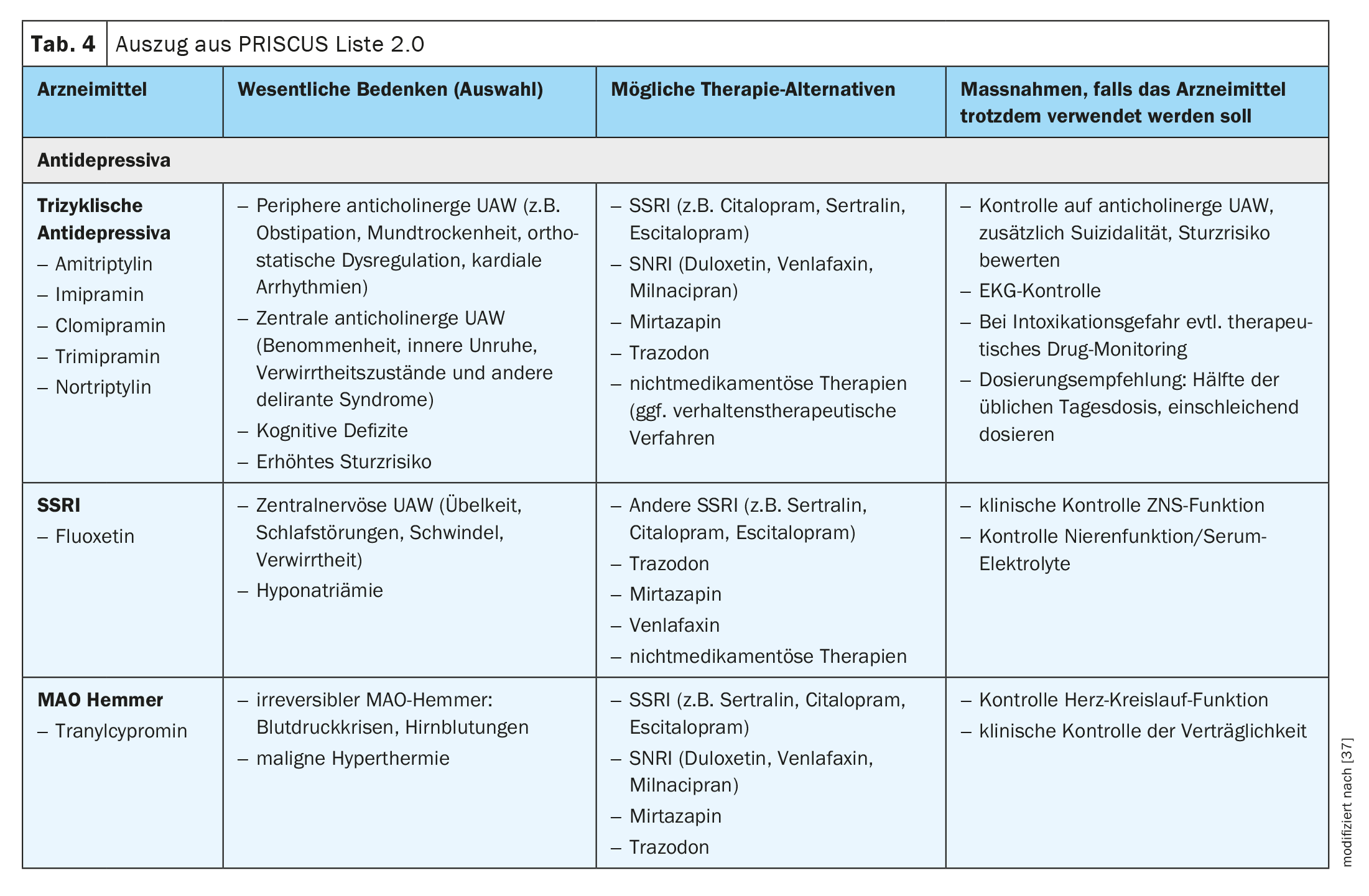
A lista PRISCUS foi modelada na US Beers List, publicada pela primeira vez nos EUA em 1991, que enumera esses medicamentos considerados de risco no tratamento de pacientes geriátricos [37]. A Lista PRISCUS 2.0 representa uma lista de medicamentos frequentemente prescritos e potencialmente nocivos para pessoas idosas que foi transferida para a Alemanha e inclui 177 medicamentos que podem ser inadequados para pacientes idosos, possíveis alternativas terapêuticas a estas substâncias e outras recomendações para a prática clínica. Esta lista não pretende ser exaustiva, nem substitui uma avaliação de risco-benefício baseada no paciente individual, mas destina-se antes a chamar a atenção para problemas particulares na terapia medicamentosa para pessoas idosas. Assim, não só são listados os medicamentos de risco e os seus possíveis efeitos secundários, mas também alternativas seguras (Tabela 4) . A versão completa da lista PRISCUS 2.0 está disponível em www.priscus2-0.de.
A lista FORTA (Fit fOR The Aged) fornece uma visão geral tanto de medicamentos impróprios como de utilidade comprovada para pacientes mais velhos. Com base em estudos e pareceres de peritos, foram avaliados vários procedimentos terapêuticos com 299 substâncias ou classes de substâncias para 30 áreas de indicação no tratamento de quadros clínicos típicos da idade. Os medicamentos são avaliados em quatro categorias. Os critérios de avaliação são: Conformidade dos doentes com a terapia, tolerabilidade dependente da idade, frequência das contra-indicações. Os medicamentos são classificados da seguinte forma:
- Categoria A (indispensável): O medicamento já foi testado em doentes mais velhos em estudos de maior envergadura, a avaliação dos benefícios é claramente positiva.
- Categoria B (benéfica): A eficácia é comprovada em doentes idosos, mas existem limitações no que diz respeito à segurança e eficácia.
- Categoria C (questionável): Existe uma relação benefício/risco desfavorável para os doentes idosos. É necessária uma observação atenta dos efeitos e efeitos secundários. Se forem tomados mais de 3 medicamentos ao mesmo tempo, recomenda-se omitir primeiro estes medicamentos. O médico deve procurar alternativas.
- Categoria D (evitar): Estes medicamentos devem quase sempre ser evitados. O médico deve encontrar alternativas. A maioria das substâncias deste grupo também se encontram normalmente em listas negativas, tais como a lista PRISCUS.
Para mais informações, consulte o sítio Web www.umm.uni-heidelberg.de/klinische-pharmakologie/forschung/forta-projekt-deutsch, de onde pode descarregar a versão atual. A lista FORTA, a primeira avaliação positiva-negativa de medicamentos para o tratamento de doentes idosos, foi agora digitalizada. Esta lista não só indica os medicamentos que não são adequados para pacientes mais velhos, como numa lista puramente negativa, mas também nomeia os medicamentos que se provou serem úteis, ou seja, é também uma lista positiva.
Conclusão
A farmacoterapia dos idosos exige prudência, a melhor competência farmacológica e uma abordagem diferenciada. As condições alteradas em farmacocinética e farmacodinâmica requerem uma escolha individualizada da substância e uma dosagem adequada à desordem e à situação. A polifarmácia devido a comorbilidades ou resistência à terapia deve ser sempre avaliada caso a caso e de forma crítica em termos de benefícios e riscos.
Mensagens para levar para casa
- A biologia do envelhecimento é acompanhada por alterações fisiológicas de grande alcance que podem ter implicações farmacodinâmicas e farmacocinéticas.
- As pessoas idosas com doenças psiquiátricas têm uma maior incidência de
risco de reacções adversas aos medicamentos, que é causado tanto pela idade como pela multimorbilidade. - A polifarmácia no tratamento de pessoas idosas doentes mentais é predominantemente o resultado da multimorbidade relacionada com a idade.
- Portanto, para o tratamento de pessoas idosas, o conhecimento das doenças somáticas e a sua farmacoterapia, por um lado, é tão importante como o comportamento de interacção dos psicofármacos indicados, por outro.
- Instrumentos bem avaliados e válidos (Priskus list, Forta list) estão disponíveis nos países de língua alemã para avaliação de risco com o objectivo de limitar o risco.
Literatura:
- Wehling M, Burkhardt H: Terapêutica medicamentosa para idosos. 2019: Springer Berlin Heidelberg.
- van den Akker M, Buntinx F, Knottnerus JA: Comorbidade ou multimorbidade. European Journal of General Practice, 1996. 2(2): 65-70.
- Violan C, et al: Prevalência, determinantes e padrões de multimorbilidade nos cuidados primários: uma revisão sistemática dos estudos observacionais. PLoS One, 2014. 9(7): e102149.
- McLean G, et al: The influence of socioeconomic deprivation on multimorbidity at different ages: a cross-sectional study. Br J Gen Pract, 2014. 64(624): e440-447.
- Tveito M, et al: Correlatos de grandes efeitos secundários de medicamentos que interferem com o desempenho diário: resultados de um estudo de coorte transversal de pacientes psiquiátricos mais velhos. Psicogeriatra Int, 2016. 28(2): 331-340.
- Harman D: Envolvimento radical livre no envelhecimento. Fisiopatologia e implicações terapêuticas. Envelhecimento da Droga, 1993. 3(1): 60-80.
- Orr WC, Chen CL: Envelhecimento e controlo neural do tracto gastrointestinal: IV. Aspectos clínicos e fisiológicos da motilidade e envelhecimento gastrointestinal. Am J Physiol Gastrointest Liverpool Physiol, 2002. 283(6): G1226-1231.
- Ervilha F: Farmacocinética e metabolismo dos antibióticos nas pessoas idosas. Expert Opinion Drug Metab Toxicol, 2018. 14(10): 1087-1100.
- Schmucker DL: Função hepática e metabolismo de drogas fase I nos idosos: um paradoxo. Envelhecimento da Droga, 2001. 18(11): 837-851.
- Wynne HA, et al: O efeito da idade sobre o volume hepático e o fluxo aparente de sangue hepático no homem saudável. Hepatologia, 1989, 9(2): 297-301.
- Le Couteur DG, McLean AJ: O fígado envelhecido. Desobstrução de drogas e uma hipótese de barreira de difusão de oxigénio. Clin Pharmacokinet, 1998. 34(5): 359-373.
- Tan JL, et al: Age-Related Changes in Hepatic Function: An Update on Implications for Drug Therapy. Envelhecimento da Droga, 2015. 32(12): 999-1008.
- Valerio C, et al: Solução de albumina humana para pacientes com cirrose e insuficiência hepática aguda: Para além da simples expansão do volume. Mundo J Hepatol, 2016. 8(7): 345-354.
- Lange-Asschenfeldt C, Benkert O: Psychopharmaka im Alter und bei internistischen Erkrankungen, in Kompendium der Psychiatrischen Pharmakotherapie, O. Benkert e H. Hippius, Editores. 2018, Springer: Berlim Heidelberg. 937-950.
- Kim J, Paróquia AL: Polifarmácia e Gestão de Medicamentos em Adultos Idosos. Nurs Clin North Am, 2017. 52(3): 457-468.
- Nascimento R, et al: Polifarmácia: um desafio para os cuidados de saúde primários do Sistema de Saúde Unificado Brasileiro. Rev Saude Publica, 2017. 51(suppl 2): 19s.
- Payne RA, et al.: A polifarmácia é sempre perigosa? Uma análise de coorte retrospectiva utilizando registos de saúde electrónicos interligados de cuidados primários e secundários. Br J Clin Pharmacol, 2014. 77(6): 1073-1082.
- Campo TS, et al: Factores de risco para eventos adversos de drogas entre os residentes de lares de idosos. Arch Intern Med, 2001. 161(13): 1629-1634.
- Masnoon N, et al: O que é a polifarmácia? Uma revisão sistemática das definições. BMC Geriatr, 2017. 17(1): 230.
- 20 Mortazavi SS, et al: Definindo polifarmácia em idosos: um protocolo de revisão sistemática. BMJ Open, 2016. 6(3): e010989.
- Rankin A, et al: Intervenções para melhorar a utilização adequada da polifarmácia para pessoas idosas. Cochrane Database Syst Rev, 2018. 9(9): Cd008165.
- Caughey GE, et al: Aumento do risco de fractura da anca nos idosos associado à proclorperazina: uma cascata de prescrições está a contribuir? Pharmacoepidemiol Drug Saf, 2010. 19(9): 977-982.
- Payne RA, et al: Prevalência da polifarmácia numa população escocesa de cuidados primários. Eur J Clin Pharmacol, 2014. 70(5): 575-581.
- Borchelt M, Steinhagen-Thiessen E: Reabilitação geriátrica ambulatorial – avaliação do estado actual e perspectivas. Z Gerontol Geriatr, 2001. 34 Suppl 1: 21-29.
- Ryan C, et al: Prescrição potencialmente inadequada numa população idosa irlandesa em cuidados primários. Br J Clin Pharmacol, 2009. 68(6): 936-947.
- Counter D, Millar JWT, McLay JS: readmissões hospitalares, mortalidade e prescrição potencialmente inadequada: um estudo retrospectivo de adultos mais velhos com alta hospitalar. Br J Clin Pharmacol, 2018. 84(8): 1757-1763.
- Muhlack DC, et al: The Association of Potentially Inappropriate Medication at Older Age With Cardiovascular Events and Overall Mortality: A Systematic Review and Meta-Analysis of Cohort Studies. J Am Med Dir Assoc, 2017. 18(3): 211-220.
- Tveito M, et al: medicação psicotrópica em doentes psiquiátricos geriátricos: uso e uso não relatado em relação às concentrações de soro. Eur J Clin Pharmacol, 2014. 70(9): 1139-1145.
- Tariot PN, et al: Tratamento em memória em pacientes com doença de Alzheimer moderada a grave já recebendo donepezil: um ensaio aleatório controlado. JAMA, 2004. 291(3): 317-324.
- Howard R, et al: Donepezil e memantina para a doença de Alzheimer moderada a grave. N Engl J Med, 2012. 366(10): 893-903.
- Tiihonen J, et al: Association of Antipsychotic Polypharmacy vs Monotherapy With Psychiatric Rehospitalization Among Adults With Schizophrenia. JAMA Psychiatry, 2019.
- Bauer M, et al: S3-Leitlinie zur Diagnostik und Therapie Bipolarer Störungen. 2020: Springer Berlin Heidelberg.
- Hefner G, et al: Prevalência e tipo de interacções farmacocinéticas de medicamentos em doentes psiquiátricos hospitalizados. J Transmissão Neural (Viena), 2020. 127(8): 1185-1198.
- Kratz T, Diefenbacher A: Tratamento psicofarmacológico em pessoas idosas. Deutsches Aerzteblatt Online, 2019.
- Holt S, Schmiedl S, Thürmann PA: Medicamentos potencialmente inapropriados nos idosos: a lista PRISCUS. Dtsch Arztebl Int, 2010. 107(31-32): 543-551.
- Kuhn-Thiel AM, et al: Validação por consenso da Lista FORTA (Fit fOR The Aged): uma ferramenta clínica para aumentar a adequação da farmacoterapia em idosos. Drugs Aging, 2014; 31(2): 131-140.
- Cervejas MH: Critérios explícitos para determinar o uso de medicamentos potencialmente inapropriados por parte dos idosos. Uma actualização. Arch Intern Med 1997; 157: 1531-1536.
- Mosshammer D, et al.: Polypharmacy-an Upward Trend with Unpredictable Effects (Polifarmácia – uma tendência ascendente com efeitos imprevisíveis). Dtsch Arztebl Int, 2016. 113(38): 627-633.
InFo NEUROLOGY & PSYCHIATRY 2023; 21(6): 12-17