Os antipsicóticos são a base do tratamento agudo e a longo prazo das doenças esquizofrénicas. Quanto mais cedo começar o tratamento antipsicótico, maior a hipótese de controlar ou parar a progressão da psicose.
O termo esquizofrenia foi cunhado por Eugen Bleuler e publicado pela primeira vez em 1911 na sua monografia “Grupo de Esquizofrenias”. Este termo técnico com 108 anos para o distúrbio psicótico mais importante ainda hoje em dia é utilizado. Há seis anos, o DSM-5, o manual de diagnóstico americano, introduziu o termo “distúrbio do espectro da esquizofrenia”. No entanto, o primeiro tratamento verdadeiramente eficaz para a doença esquizofrénica só foi disponibilizado aos hospitais psiquiátricos em 1952/53. Esta terapia era baseada em drogas: Clorpromazina. A clorpromazina foi levada directamente da clínica psiquiátrica universitária em Paris para a clínica universitária em Basileia já em 1952 por Felix Labhart. Pode assumir-se que isto foi feito sem muito esforço burocrático na altura.
Breve história de neurolépticos/antipsicóticos
A clorpromazina/Largactil® levou a uma agitação na psiquiatria institucional na altura nos anos seguintes. Segundo o Prof. Raymond Battegay, os chamados departamentos “inquietos” com os psicóticos agitados tornaram-se subitamente menos barulhentos e muito mais relaxados. Novas e mais humanas formas de lidar com estes doentes mentais graves eram agora possíveis.
O termo “neuroléptico” provém do grego e foi introduzido na literatura científica por Delay e Deniker em 1955. O objectivo era desenvolver um modelo “etiológico” para o modo de acção dos novos medicamentos antipsicóticos. Os dois franceses tinham descoberto que a clorpromazina tem efeitos sedativos e de alívio da ansiedade. Consequentemente, foi utilizado para agitação psicomotora principalmente em doentes esquizofrénicos.
A introdução de neurolépticos abriu uma porta importante no tratamento de doenças esquizofrénicas. Em primeiro lugar, era um tratamento reversível (por exemplo, em contraste com as lobotomias ainda em uso na altura) e, em segundo lugar, o efeito era rápido e eficaz. Isto levou a uma redução maciça do tempo de permanência das pessoas psicóticas nas instituições da época, o que aliviou os hospitais superlotados. As recaídas ocorreram quando os doentes deixaram de tomar a medicação. As razões foram a falta de conhecimento sobre a doença ou não efeitos secundários insignificantes, tais como sedação massiva, parkinsonismo (EPMS) ou fotossensibilidade.
Descoberta da dopamina como neurotransmissor
Na mesma altura em que a clorpromazina foi introduzida nos hospitais psiquiátricos, Arvid Carlsson (1923-2018) na Suécia descobriu a dopamina, a sua estrutura e função como um importante neurotransmissor no cérebro. Com o seu trabalho, Carlsson e Lindqvist fundaram também a hipótese de dopamina das psicoses, que foi posteriormente estabelecida por van Rossum e Snyder e que ainda hoje é válida. Isto afirma que os antagonistas da dopamina, ou seja, os neurolépticos ou antipsicóticos, ocupam os receptores de dopamina (especialmente os receptores D2) de forma pós-sináptica e assim bloqueiam a neurotransmissão da dopamina. O resultado é uma melhoria dos sintomas positivos das perturbações esquizofrénicas. Embora os neurolépticos típicos melhorem principalmente as ilusões e alucinações, têm pouco efeito ou até pioram as características da doença mais tarde referidas como sintomas negativos, tais como achatamento afectivo, alogia, afastamento social e apatia. Aqui, a clozapina e os antipsicóticos atípicos, mais conhecidos como antagonistas da serotonina-dopamina, trouxeram uma clara expansão do espectro de acção.
Introdução de medicamentos antipsicóticos
Após a introdução da clorpromazina em 1952, vários dos chamados neurolépticos tricíclicos foram aprovados nos 20 anos seguintes, alguns dos quais ainda hoje estão disponíveis:
- Do grupo das substâncias fenotiazinas (clorpromazina, levomepromazina, fluphenazina, promazina e triflupromazina),
- Do grupo de substâncias de thioxanthenes (clorprothixene e flupentixol).
Durante o mesmo período, foram aprovados outros neurolépticos com estruturas não tricíclicas, mas perfis de efeitos secundários semelhantes:
- Do grupo de substâncias de butirofenonas (haloperidol, pipamperona, melperona),
- Do grupo de substâncias de difenilbutilpiperidinas (fluspirileno e pimozida/ já não se encontram no mercado actualmente).
A classificação acima referida de acordo com os aspectos químicos estruturais baseia-se nos manuais de Möller et al (2015) e Kaplan Sadock (2015).
Em 1972, a clozapina (descoberta já em 1959) foi aprovada na Suíça, que mostrou um perfil de acção especial e um espectro de efeitos secundários diferente do que os neurolépticos anteriores. A FDA não aprovou a clozapina até 1990, razão pela qual os EUA não descobriram a sua singularidade até mais tarde. Foi o primeiro “anti-psicótico atípico”:
- Do grupo de substâncias de dibenzodiazepinas (clozapina): este grupo também é chamado de “pinheiros” por St. Stahl no seu livro didáctico por causa do seu fim: Cloza-pin; Estes incluem olanzapina, quetiapina (ambos estruturalmente relacionados com a clozapina); asenapina e zotepina. O que estas substâncias têm em comum é o seu perfil multi-receptor.
Outros antipsicóticos atípicos:
- Do grupo de substâncias de benzisoxazoles (risperidona e ziprasidona); por uma questão de simplicidade, o termo guarda-chuva “dones” (risperi-dones) sugerido por St. Stahl é também utilizado para as substâncias que são semelhantes em termos de receptores: Risperidona, Paliperidona, Lurasidona, Ziprasidona. Estes têm menos farmacologia receptora “rica” do que os “pinheiros” e, em doses mais elevadas com EPMS, têm UAWs semelhantes aos antagonistas só de dopamina. A risperidona e a paliperidona também podem levar a um aumento da prolactina independente da dose.
- Do grupo de substâncias derivadas da piperazina (aripiprazole, brexpiprazole e cariprazina). Estas substâncias mostram um efeito inovador e farmacologicamente muito interessante. São agonistas parciais de dopamina. St. Stahl chama-lhes “dois pips and a rip”, o que remonta aos seus nomes: Ari-pip-razole, Brex-pip-razole e Ca-rip-razine; no nosso país são memotechnicamente referidos como o ABC dos agonistas da dopamina parcial.
Comum a todas estas substâncias inovadoras (“pinheiros/dones/dois pips e um rasgão”) é o antagonismo combinado da serotonina (5-HT2A) e da dopamina D2. Foram introduzidos na Suíça depois de 1990. O Aripiprazole está disponível na Suíça desde 2004, cariprazina e brexpiprazole desde 2018. Seguiu-se na Europa (não nos EUA) a introdução de outras substâncias antipsicóticas inovadoras do grupo das benzamidas (sulpirida em 1972 e amisulpride em 1999); o amisulpride é também considerado um antipsicótico atípico, embora seja predominantemente um antagonista de D2 e D3. Em doses mais elevadas, o EPMS é conhecido e especialmente o aumento significativo da prolactina.
Agonismo parcial de dopamina
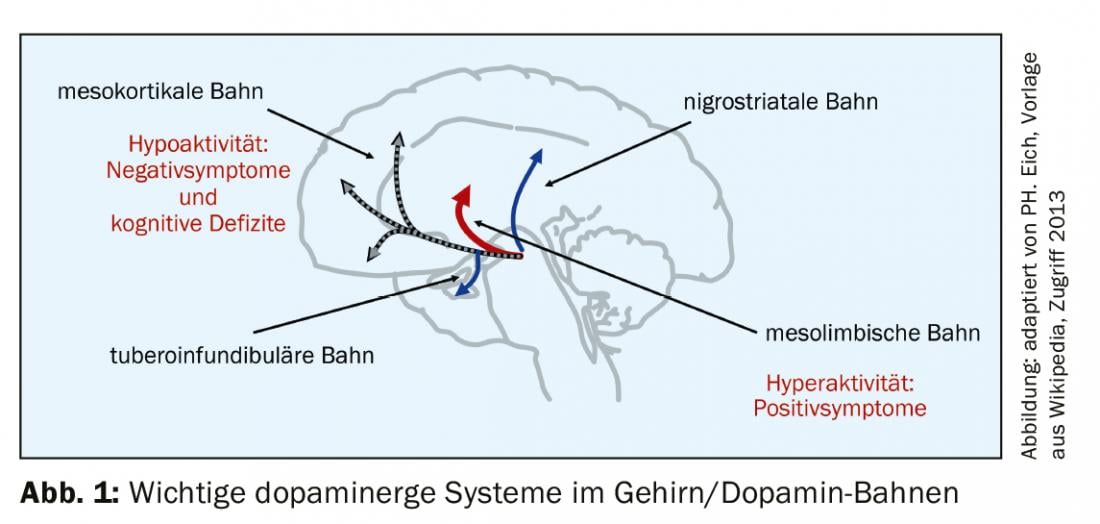
A lógica do agonismo parcial da dopamina é a compensação óptima da desregulação dopaminérgica associada à psicose (hipótese de dopamina da psicose). O pano de fundo para isto são as conhecidas vias da dopamina no cérebro (Fig. 1) . Nestas condições, faz sentido,
- Diminuir a actividade dopaminérgica na via mesolimbica (melhorar sintomas positivos como delírios e alucinações através de acção antagónica).
- Aumentar a actividade dopaminérgica na via mesocortical (sintomas negativos, também os défices cognitivos melhoram devido ao efeito agonista sobre o receptor de dopamina).
- não têm efeito nas vias nigrostriatais ou tuberoinfundibulares (sem alteração da função motora, sem EPMS, e sem aumento da prolactina).
O Aripiprazole consegue este efeito ao bloquear simultaneamente o receptor D2 pós-sináptico e o autorreceptor pré-sináptico. O resultado é um efeito agonista parcial, também efeito intrínseco de dopamina de aproximadamente 30%. Demasiados antagonismos aproximam a substância dos antagonistas clássicos da dopamina, demasiado agonismo leva a um aumento dos sintomas psicóticos.
Os três agonistas da dopamina parcial têm a constelação típica dos antipsicóticos atípicos com antagonismo no eixo da serotonina com 5-HT2A, mas com o já mencionado agonismo parcial para o receptor D2 e também para o receptor 5-HT1A, o que poderia ser uma explicação para o efeito antidepressivo das substâncias.
O Aripiprazole mostra poucas provas farmacológicas de sedação (baixo bloqueio H1 e baixo efeito muscarinérgico/anticolinérgico M1). Além disso, tem pouco aumento de peso e baixo efeito diabetogénico. O Aripiprazole está disponível na Suíça desde 2004 e está à disposição dos clínicos tanto oralmente como intramuscularmente e também como depósito.
Segundo St. Stahl, brexpiprazole é um agonista da dopamina mais fraco que o aripiprazole, mas mostra um antagonismo mais forte no receptor 5-HT2A, um efeito agonista parcial mais forte no receptor 5-HT1A e um antagonismo mais alfa-1. Isto significa pouco EPMS e especialmente menos akathisia.
A cariprazina comporta-se de forma semelhante ao brexpiprazol em termos de antagonismo (5-HT2A) e agonismo parcial (D2 e 5-HT1A), mas tem um agonismo parcial adicional para o receptor D3, que se pensa promover a libertação de dopamina na área mesocortical. Isto seria favorável para o tratamento dos sintomas negativos. As propriedades redutoras da akathisia do brexpiprazole estão menos presentes com a cariprazina. Além disso, como no caso do aripirazole, o receptor de histamina está moderadamente bloqueado, o que poderia explicar alguma fadiga (St. Stahl, 2013).
As diferenças entre os três agonistas parciais da dopamina foram compiladas por L. Citrome, 2018, embora se deva notar que as comparações não são ponderadas frente a frente, mas indirectamente comparadas com placebo (Quadro 1).

Nomenclatura de antipsicóticos
A designação química estrutural de substâncias anti-psicóticas activas foi utilizada principalmente em publicações científicas e quando foram introduzidas novas substâncias. Não era muito prático na prática diária da prescrição. A maioria dos antipsicóticos introduzidos no mercado antes da clozapina (CH 1972/USA 1990) diferiam na gama de doses e sedação (baixa potência versus média potência versus alta potência), mas em termos de frequência EPMS existem apenas pequenas diferenças (Visão Geral 1).

A adopção desta classificação de acordo com a potência antipsicótica e derivada das tabelas de dose-equivalência, que são tradicionalmente calibradas para 100 mg de clorpromazina, estão agora desactualizadas para os antipsicóticos atípicos e difíceis de estabelecer devido aos perfis de efeitos secundários muito diferentes. O grupo de trabalho suíço em torno de St. Kaiser et al. incluiu, no entanto, essa avaliação de equivalência de antipsicóticos atípicos, medidos a 1 mg de olanzapina, nas recomendações de tratamento de 2016 (tab. 2). A clozapina não provoca EPMS, discinesia tardive ou elevação da prolactina. O seu perfil de efeito secundário está associado a, por exemplo, agranulocitose, ganho de peso ou sialo-rhoea. Assim, a clozapina foi a primeira a ser atribuída ao novo grupo de antipsicóticos atípicos.
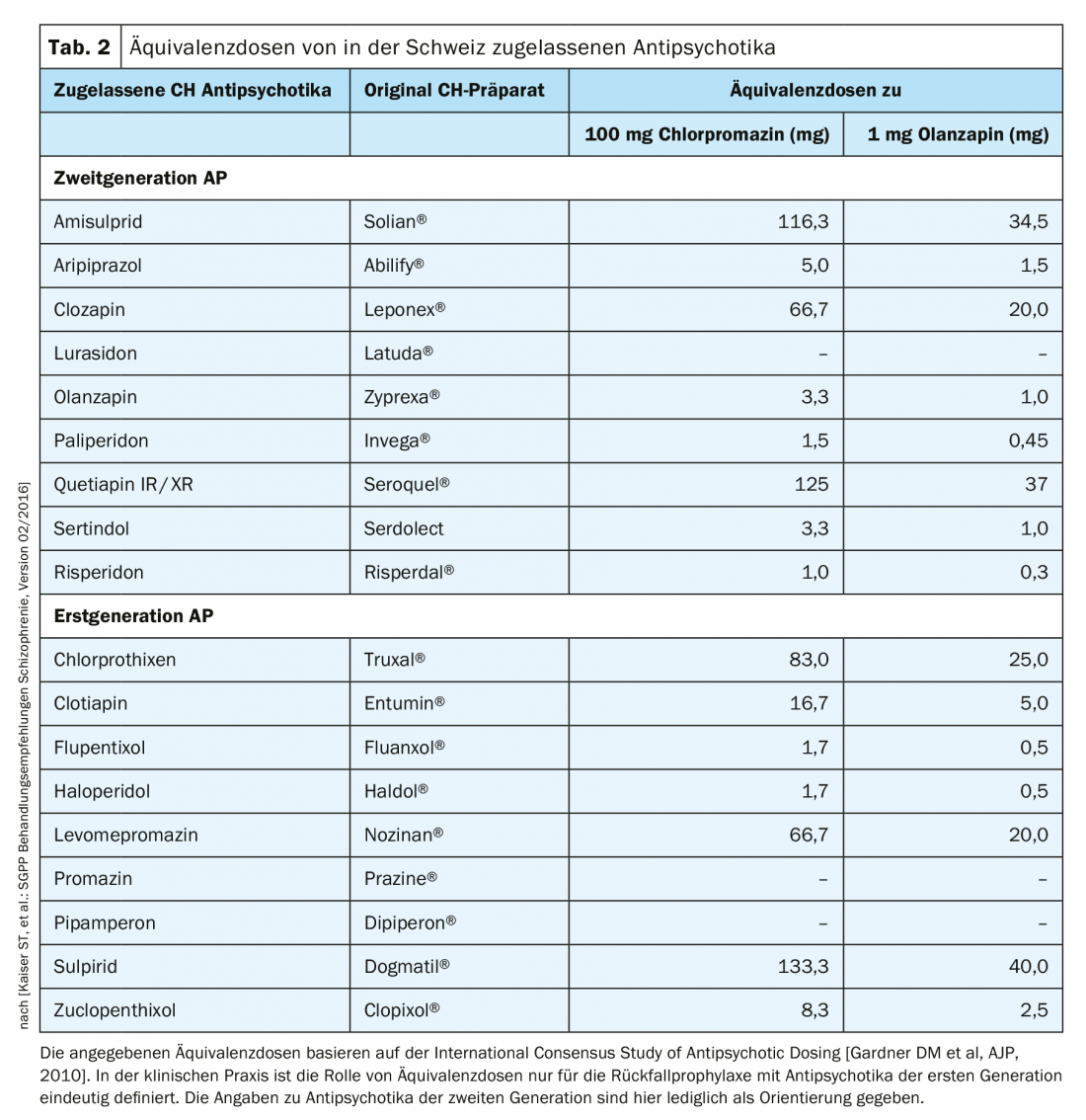
Em contraste com a psiquiatria europeia, especialmente a de língua alemã, o termo “antipsicóticos” estabeleceu-se desde cedo nos países de língua inglesa em vez de neurolépticos. O mais tardar desde a introdução da clozapina nos EUA em 1990, falou-se apenas de antipsicóticos e foi feita uma distinção entre substâncias típicas e atípicas. Sinonimamente, e especialmente nos manuais escolares, são classificados como antipsicóticos de primeira geração (FGA) ou antipsicóticos de segunda geração (SGA). Isto não significa uma classe de substância uniforme, porque os antipsicóticos mais recentes são estruturalmente muito diferentes e têm um perfil de receptores consideravelmente diferente. Basicamente, na literatura científica em língua inglesa, todas as substâncias antipsicóticas introduzidas após 1990 são referidas como “antipsicóticos atípicos” (Maudsley Guidelines, 2018). Nos últimos anos, uma nova nomenclatura foi propagada pelo Colégio Europeu de Neuropsicofarmacologia (ECNP), que classifica as substâncias de acordo com a farmacologia e o modo de acção: Nomenclatura baseada na neurociência (NbN2, 2018). Só o tempo dirá se esta classificação sofisticada irá prevalecer. Afinal, no seu manual padrão de psiquiatria, Kaplan Sadock (2015) refere os típicos antipsicóticos como antagonistas da dopamina e as substâncias atípicas como antagonistas da serotonina-dopamina, uma vez que têm este princípio de acção em comum (desenvolvimento da nomenclatura).
O que faz esta discussão académica para o doente?
Os pacientes são geralmente principalmente cépticos/críticos quando lhes são receitados antipsicóticos. Acima de tudo, um efeito eficaz sem reacções adversas aos medicamentos é importante para eles.
Fazer ou manter bons antipsicóticos do ponto de vista do doente (extracto):
- Sem sintomas de cãibras (EPMS)
- Sem inquietação (akathisia)
- Sem língua pesada, sem problemas de deglutição (EPMS, discinesia precoce).
- Peso corporal estável
- Sem sedação/estar sedado
- Potência/Líbido
- Sem achatamento do efeito
- Sem “dependência
- Sem “danos genéticos
Ao seleccionar um antipsicótico, portanto, deve ser dada atenção à segurança e tolerabilidade óptimas com boa eficácia (Visão Geral 2) . Ao mesmo tempo, os critérios acima são decisivos para recomendar o medicamento mais adequado para o indivíduo. É importante proceder no sentido de uma tomada de decisão partilhada e de ter em conta os desejos do paciente.

Para pacientes psicóticos de primeira viagem (FEP = First Episode Psychosis), a maioria das directrizes internacionais recomendam a administração de um antipsicótico do 2ª geração, em que os da A 3ª geração também pode ser subsumida sob este ponto de vista. Isto também se aplica às recomendações de tratamento suíço (Kaiser et al. 2016/18). Os antipsicóticos de primeira geração (por exemplo, haloperidol) são agora a segunda escolha no tratamento de perturbações psicóticas. A excepção é a utilização no tratamento de delírio (Eich PH, Nick B. 2018).
Conclusão
A farmacoterapia moderna da doença esquizofrénica deve cumprir múltiplas funções, ou seja, a perspectiva de tratamento dos pacientes é multifocal. Deve ao mesmo tempo:
- Conhecer os antipsicóticos de primeira geração e estar consciente das suas vantagens e desvantagens.
- Ser eficaz com o menor número possível de reacções adversas aos medicamentos (RAM).
- Ser personalizado, ou seja, adaptado às pessoas em causa (se houver indicadores apropriados disponíveis)
- Ser restaurativo com o objectivo: Restitutio ad integrum, ou seja, preservar e reabilitar a função.
- Estar inserido em cuidados baseados na comunidade e baseados nas necessidades
De uma perspectiva clínica, a Antipsicóticos do 2. e 3ª geração vantagens claras sobre as substâncias típicas. Em relação a Hipócrates e ao seu princípio: “Primum non nocere – secundum cavere – tertium sanare” (primeiro, não causar dano/não causar dano – segundo, ter cuidado – terceiro, curar/contribuir à cura/ tradução do autor), os agonistas parciais de dopamina com o seu perfil favorável de efeitos secundários são definitivamente drogas de primeira escolha.
Mensagens Take-Home
- Os antipsicóticos continuam a ser a base do tratamento agudo e a longo prazo das doenças esquizofrénicas nos dias de hoje. Historicamente, temos actualmente uma gama bastante ampla de substâncias antipsicóticas modernas por onde escolher.
- A ordem do tratamento farmacológico baseia-se na psicopatologia e no nível de sofrimento dos pacientes afectados. É de notar que quanto mais cedo for iniciado o tratamento antipsicótico, maior será a hipótese de controlar ou parar a progressão da psicose.
- A não aderência é o factor de recidiva mais importante.
- O uso de antipsicóticos deve ser discutido na tomada de decisão partilhada; um bom conhecimento do modo de acção e dos potenciais ADR é um pré-requisito.
- Os antipsicóticos de terceira geração (aripiprazol, brexpiprazol e cariprazina) são um passo importante na direcção certa.
Leitura adicional:
- Citrome L: Current Psychiatry, 17(4), Abril de 2018
- Eich PH, Nick B: Edição especial “Schizophrenia”, Therapeutische Umschau, 01/2018.
- Kaiser ST, et al: recomendações de tratamento SGPP para a esquizofrenia, versão de Fevereiro de 2016; www.psychiatrie.ch/sgpp/fachleute-und-kommissionen
- Kaiser ST, et al: SGPP treatment recommendations for schizophrenia, Swiss Med Forum 2018; 18(25): 532-539.
- Taylor D, et al: The Maudsley Prescribing Guidelines in Psychiatry 13th edition, Wiley Blackwell, 2018.
- Neuroscience-based Nomenclature (NbN-2R), publicado pela ECNP, 2018.
- Falkai P, Wittchen HU: Diagnostisches und Statistisches Manual Psychischer Störungen DSM-5, APA, 2013; Hogrefe 2015
- Kaplan & Sadock’s Synopsis of Psychiatry, 11th Edition, Wolters Kluwer, 2015.
- Möller HJ, Laux G, Deister A: Psychiatry, Psychosomatics and Psychotherapy, 6ª edição, Thieme Verlag, 2015.
- Stahl ST: Essential Psychopharmacology, 4ª ed, Cambridge University Press, 2013.
- Woggon B: Behandlung mit Psychopharmaka, 3ª edição, Huber Verlag, 2009.
InFo NEUROLOGIA & PSYCHIATRY 2019; 17(6): 16-21.