Se busca un tratamiento quirúrgico individual a medida para los candidatos a cirugía con lumbalgia. Con la cirugía de fusión pueden conseguirse resultados buenos y muy buenos en casos seleccionados, superiores al tratamiento no quirúrgico. Las técnicas mínimamente invasivas reducen la morbilidad y acortan el tiempo de rehabilitación. Las nuevas técnicas de preservación del movimiento no son superiores a la cirugía de fusión. En las técnicas de preservación del movimiento, los resultados tras las prótesis discales son al menos tan buenos como los de las espondilodesis.
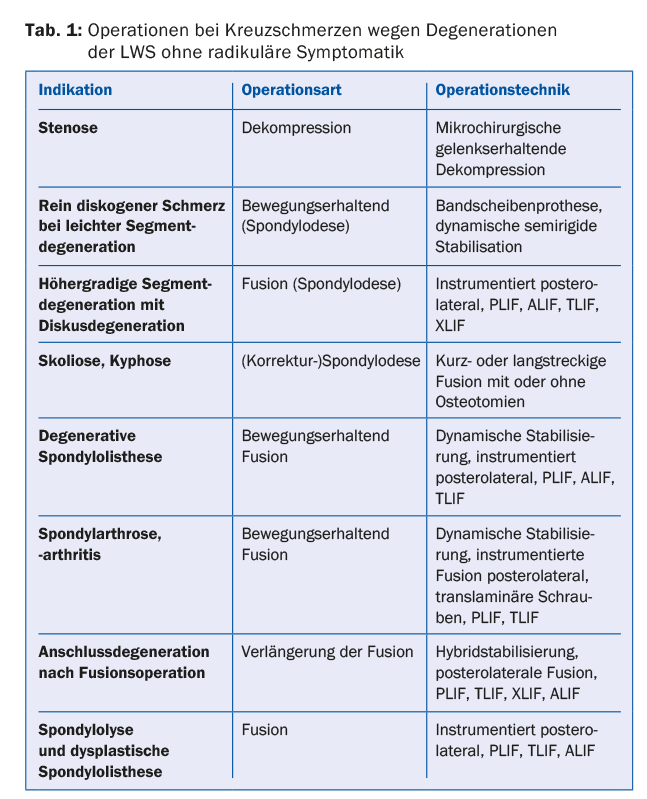
El tratamiento quirúrgico de la lumbalgia con o sin radiación pseudorradicular es controvertido. Sin embargo, si se puede identificar una fuente definida de dolor con un alto grado de probabilidad, la cuestión de eliminar la fuente de dolor también se vuelve razonable (Tabla 1). En general, no existe una indicación quirúrgica urgente o convincente para el dolor lumbar debido a cambios degenerativos.
Cirugía de descompresión
La cirugía de descompresión microquirúrgica en solitario para el dolor de espalda es una excepción. Sin embargo, la experiencia ha demostrado que algunos pacientes con estenosis espinal tienen principalmente dolor lumbar y ningún dolor en las piernas o sólo un dolor leve. En estos casos, la descompresión microquirúrgica, en la que se ensancha el canal medular mediante una fenestración interlaminar que preserva la articulación, puede conseguir liberar del dolor. Los ligamentos supra e interespinosos dorsales permanecen intactos. Incluso en casos de “espondilolistesis estable”, esta técnica mínimamente invasiva puede lograr a menudo un resultado de bueno a muy bueno sin necesidad de una fusión instrumentada en el curso de la intervención.
Espondilolisis y espondilolistesis displásica
La espondilolisis y la espondilolistesis displásica no son principalmente degenerativas, sino que sólo pueden volverse sintomáticas en la edad adulta avanzada. La espondilolisis bilateral puede causar lumbalgia, pero el pronóstico es favorable con terapia no operatoria. El aumento de la espondilolistesis en la edad adulta es poco frecuente. Sin embargo, con el aumento de la degeneración discal y la espondilolistesis, pueden aparecer lumbalgias refractarias con o sin síntomas radiculares. Mientras que la cirugía puede discutirse pronto para el dolor radicular, deben intentarse seis meses de terapia conservadora para el dolor lumbar solo.
Operación de fusión
La cirugía más comúnmente realizada para el dolor de espalda es la cirugía de fusión (espondilodesis) [1]. Esto inmoviliza las estructuras que causan dolor, principalmente la inervación del anillo fibroso y las articulaciones facetarias. Esto elimina el dolor mecánico causado por una transferencia de carga no homogénea con picos de presión en las placas de los extremos.
A pesar de los numerosos estudios clínicos, el sentido de la cirugía, especialmente de la cirugía de fusión, para el dolor lumbar crónico se ve con ojos críticos y se discute de forma controvertida [2]. En una revisión sistemática de ensayos aleatorios que comparaban la cirugía de fusión lumbar con el tratamiento no quirúrgico, la cirugía fue superior a la terapia conservadora no estructurada, pero no a la terapia cognitivo-conductual. Debido a las deficiencias metodológicas de muchos estudios aleatorizados, no pueden hacerse afirmaciones concluyentes a este respecto. En los pocos ensayos aleatorizados, hay relativamente muchos pacientes cruzados, un número bajo de casos o no se ha realizado un análisis por intención de tratar [2]. Por lo tanto, la superioridad de la espondilodesis sobre la terapia conservadora para el dolor lumbar no puede demostrarse claramente [3–5]. En casos seleccionados, sin embargo, se consiguen resultados de buenos a muy buenos en hasta el 89% de los pacientes operados en [6–11]. La selección de pacientes es fundamental. Es de suma importancia identificar un correlato morfológico definido que desencadene el dolor lumbar según los hallazgos anteriores.
Los resultados postoperatorios tempranos del Estudio Sueco de la Columna Lumbar, controlado y aleatorizado, mostraron un efecto positivo de la fusión en comparación con los pacientes que sólo recibieron fisioterapia [12]. Los análisis a largo plazo del mismo estudio durante 12,8 años muestran que se consiguió un resultado significativamente mejor para los pacientes operados en tres de los cuatro criterios de valoración primarios. Las diferencias fueron más pronunciadas en los pacientes cruzados [13]. Sólo en el análisis por intención de tratar los resultados no fueron significativamente mejores. Tampoco hubo diferencias significativas en los resultados secundarios (índice de discapacidad de Oswestry [ODI], dolor de espalda según la escala analógica visual [VAS], situación laboral, consumo de analgésicos, frecuencia del dolor). Los autores concluyeron que, teniendo en cuenta la evaluación global, la cirugía de fusión lumbar es un tratamiento razonable para el dolor lumbar crónico. Por lo tanto, si existe un correlato patomorfológico para el dolor, debe considerarse la cirugía de forma precoz para evitar la cronicidad del dolor. Si los cambios degenerativos sólo están presentes en uno o como máximo dos segmentos, cabe esperar un buen resultado (Fig. 1 ). Por el contrario, la indicación quirúrgica es difícil en el caso de cambios multisegmentarios. Por otro lado, una tasa de fusión del 100% no está claramente asociada a un resultado bueno o muy bueno, por lo que es esencial tener en cuenta otros factores del dolor lumbar antes de la cirugía [7,12,14].
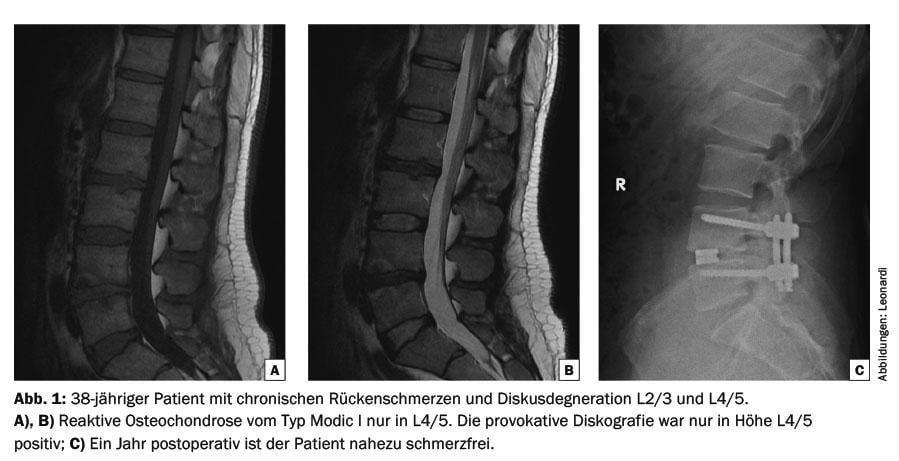
Fusión no instrumentada
La fusión no instrumentada, es decir, sin implante, de dos o más vértebras se utiliza raramente en la actualidad. La fusión se consigue mediante la aposición ósea (con o sin sustitutos óseos) a los elementos posterolaterales, especialmente las articulaciones facetarias y la apófisis transversa, pero también puede realizarse de forma intercorporal entre los discos. Esto es posible desde un abordaje posterior, anterior, transforaminal o lateral. Con la fusión no instrumentada, las tasas de fusión son significativamente más bajas que con la fusión instrumentada, aproximadamente del 50%.
Fusión instrumentada
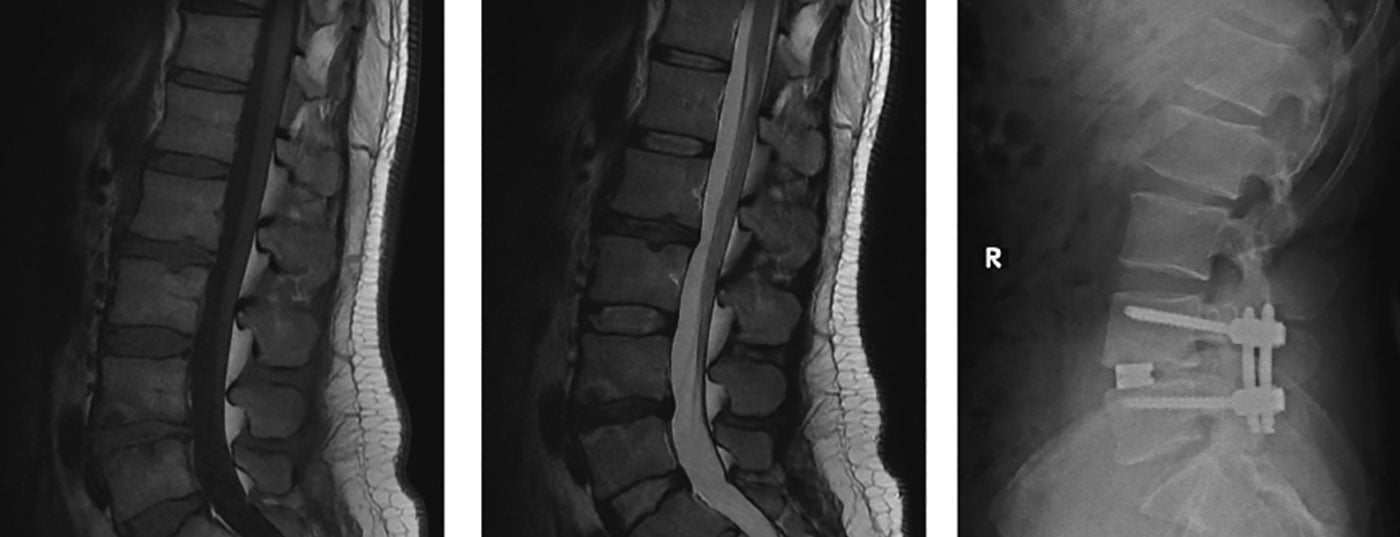
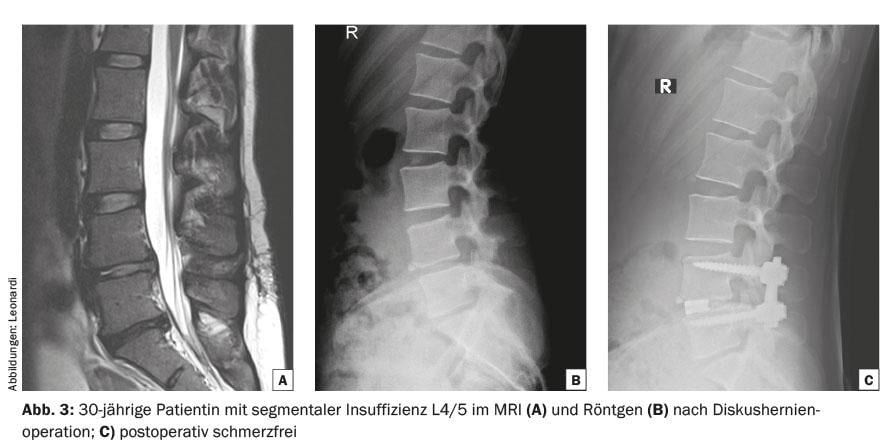
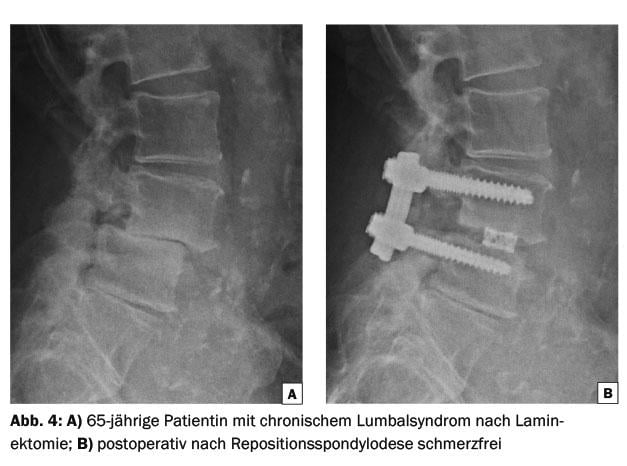
Aunque la técnica está algo anticuada, la fusión instrumentada sigue siendo el patrón oro del tratamiento quirúrgico de la lumbalgia. Dos tornillos pediculares por vértebra se conectan a los tornillos pediculares de la vértebra adyacente mediante varillas longitudinales. Además, también se puede realizar una evacuación discal entre las vértebras que se van a fusionar. A continuación se colocan las llamadas jaulas en el espacio discal y se rellenan con hueso (Fig. 2-4) . La implantación de jaulas aumenta la estabilidad primaria, restaura la altura del disco y puede ampliar la neuroforamina. Esto puede aumentar la tasa de fusión a más del 90%. Algunos estudios muestran un resultado ligeramente mejor con jaulas adicionales que sin jaulas adicionales. Esto se explica por el hecho de que el correlato del dolor en el disco intervertebral se desconecta directamente en caso de dolor discogénico.
Se puede acceder al espacio discal para la implantación de la jaula desde posterior, anterior, transforaminal y lateral. En consecuencia, la técnica recibe este nombre: Fusión lumbar intersomática posterior (PLIF), fusión lumbar intersomática anterior mediante un abordaje retroperitoneal (ALIF), fusión lumbar intersomática transforaminal (TLIF) y fusión intersomática lateral extrema mediante una lumbotomía (XLIF). Se recomienda reposo postoperatorio durante unas seis semanas. Deben evitarse los esfuerzos físicos intensos, así como los movimientos de flexión, extensión y rotación con la parte superior del cuerpo durante tres meses.
Ninguna de las técnicas de fusión instrumentada demostró ser superior a otra en cuanto a resultados clínicos. Una vez dada la indicación, es importante encontrar la técnica más adecuada para cada paciente.
Abordajes mínimamente invasivos para la fusión
Los avances técnicos también permiten técnicas mínimamente invasivas en la cirugía de la columna vertebral. Mínimamente invasivo se refiere aquí al acceso. El objetivo de la operación debe alcanzarse en el lugar de la patología con la misma seguridad que con el método abierto. Sin embargo, los enfoques mínimamente invasivos reducen la morbilidad del acceso: reducen sobre todo la pérdida de sangre, acortan la convalecencia y aceleran la vuelta al trabajo. En particular, la inserción de tornillos pediculares mediante técnicas percutáneas (incisión punzante y cánulas de dilatación) ha demostrado su eficacia. Esto puede ahorrar considerablemente la musculatura paravertebral y reducir la pérdida de sangre.
Degeneración de las conexiones tras las fusiones
Por encima de una fusión, se produce una sobrecarga biomecánica del segmento. Hasta la fecha, no hay pruebas de si esta degeneración posterior es promovida por la fusión o si se trata de la progresión natural de la degeneración [15]. Ghiselli informa de una tasa de reoperaciones por problemas de seguimiento del 16,5% a los cinco años y del 36,1% a los diez años [16]. Estima que el riesgo de reintervención debido a la degeneración de las conexiones es del 3,9% anual.
Técnicas de conservación del movimiento
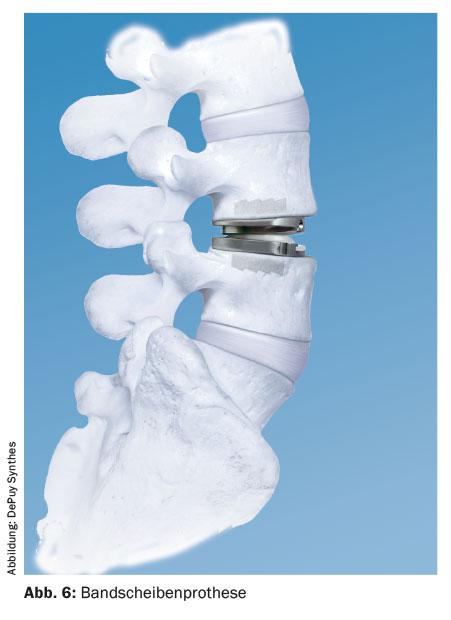
Dado que la columna lumbar es un segmento de movimiento, es obvio realizar la rehabilitación con un implante de preservación del movimiento o una técnica correspondiente. Sin embargo, la movilidad del segmento de movimiento es muy individual. Por lo tanto, tampoco se sabe cuándo un segmento de movimiento es inestable ni qué movilidad individual o capacidad de movilidad tiene. es necesaria la rigidez de un único segmento de movimiento. En el caso de las técnicas de preservación del movimiento, se distingue entre las estabilizaciones dinámicas ( fig. 5) , que también pueden combinarse con las rígidas (soluciones híbridas), y las prótesis discales (fig. 6).
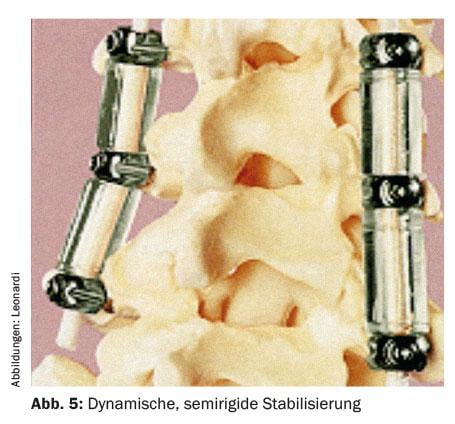
Estabilización dinámica
Las indicaciones en las que la estabilización dinámica podría ser útil son las degeneraciones segmentarias menores (espondilolistesis de primer grado degenerativas, estenosis), tanto aisladas como las que se encuentran al final de una fusión rígida más larga (estabilización híbrida). Algunos cirujanos de columna utilizan la estabilización dinámica en el extremo craneal de una fusión para proteger el segmento de conexión. En general, sin embargo, las indicaciones no están claramente definidas.
Existen varios sistemas en el mercado para la estabilización dinámica. Un sistema muy utilizado (Dynesys) desde hace muchos años consiste en tornillos pediculares conectados a un amortiguador de poliuretano. Un cordón de polietileno discurre por el tope y se ancla a las cabezas de los tornillos. El sistema permite una ligera extensión y flexión del segmento de movimiento, pero es biomecánicamente más rígido que el segmento de movimiento fisiológico. No hay aposición ósea, pero sin embargo no se ha observado con poca frecuencia una degeneración de conexión o incluso una fusión entre las vértebras. Por desgracia, a menudo fueron necesarias operaciones de revisión debido al aflojamiento de los tornillos pediculares [17,18].
Este sistema, como muchos otros, suele implantarse como complemento tras una cirugía de descompresión para los síntomas radiculares. Por lo tanto, no puede establecerse una comparación con la cirugía de fusión, que sólo se utiliza en pacientes con dolor de espalda.
El implante ideal para preservar el movimiento aún no existe. Hasta la fecha, no hay datos que demuestren menos problemas de conexión tras el uso de estabilizaciones que preserven el movimiento o tras estabilizaciones híbridas.
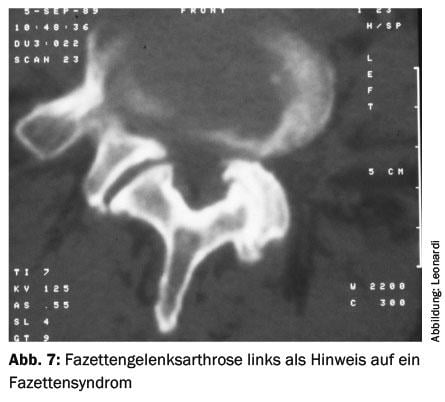
Prótesis de articulación facetaria
La indicación de una prótesis de articulación facetaria es la artrosis grave de la articulación facetaria con el correspondiente síndrome facetario (fig. 7) . Sin embargo, la técnica se encuentra aún en fase experimental. El anclaje en particular podría ser un punto débil.
Implantes interespinosos
Los implantes interespinosos se insertan entre dos apófisis espinosas. Principalmente, estos implantes se desarrollaron para la estabilización tras la cirugía de descompresión por estenosis. Secundariamente, la indicación también se amplió a los pacientes con dolor de espalda de . La implantación de estos implantes para las estenosis y para las llamadas inestabilidades con dolor de espalda es controvertida. No está claro cuándo se beneficiará cada paciente. Por tanto, se cuestiona el beneficio clínico [19].
Prótesis de disco intervertebral
Las prótesis discales se desarrollaron para preservar la movilidad segmentaria frente a la fusión, aunque no restauren exactamente la biomecánica individual. Se espera que esta técnica reduzca el problema de la degeneración posterior a la cirugía de fusión, pero aún no se ha demostrado. La principal indicación es el dolor de espalda (dolor puramente discogénico) con el segmento de movimiento aún relativamente bien conservado. La degeneración discal grave y la artrosis de la articulación facetaria no son buenas indicaciones. Las contraindicaciones son la osteoporosis, los pacientes de edad avanzada, la degeneración multisegmentaria, las deformidades, la inestabilidad, la espondilolistesis de grado superior y la obesidad extrema. La prótesis discal se implanta exclusivamente a través de un abordaje ventral, normalmente retroperitoneal.
Para la misma indicación, los ensayos controlados aleatorizados (ECA) demostraron que el resultado clínico de las prótesis discales de 1 y 2 niveles es al menos equivalente al de la cirugía de fusión [20–23]. Apenas existen ECA que permitan una afirmación concluyente [7]. En un metaanálisis de cinco ECA con 837 pacientes, no se pudo demostrar que los pacientes con prótesis tuvieran un resultado significativamente mejor que los pacientes con fusión. Los pacientes con prótesis discales tuvieron un resultado no significativamente mejor en el ODI y la EVA. La satisfacción del paciente fue mayor en los pacientes con prótesis. Sin embargo, cuando se excluyó uno de estos cinco estudios, ya no hubo diferencias. Por tanto, el beneficio del mantenimiento del movimiento no se ha demostrado claramente [24].
Los buenos resultados tras las operaciones con prótesis de disco intervertebral sólo pueden compararse parcialmente con las operaciones de fusión. La mayoría de los pacientes de una consulta de cirugía de la columna vertebral que son candidatos a una cirugía de fusión no lo son también a la implantación de una prótesis discal. Así pues, la prótesis es una alternativa a la fusión sólo en casos individuales. En principio, las indicaciones para las fusiones son mucho más frecuentes que para las prótesis discales: La incidencia de una indicación de prótesis en los pacientes asignados fue sólo del 0,5% en un estudio [25]. Aunque las prótesis discales tienen un perfil de carga biomecánicamente más favorable en comparación con la fusión, los estudios de seguimiento también observaron una degeneración posterior tras la implantación de una prótesis discal [26,27].
Dolor de espalda con descompensación de la perpendicular sagital
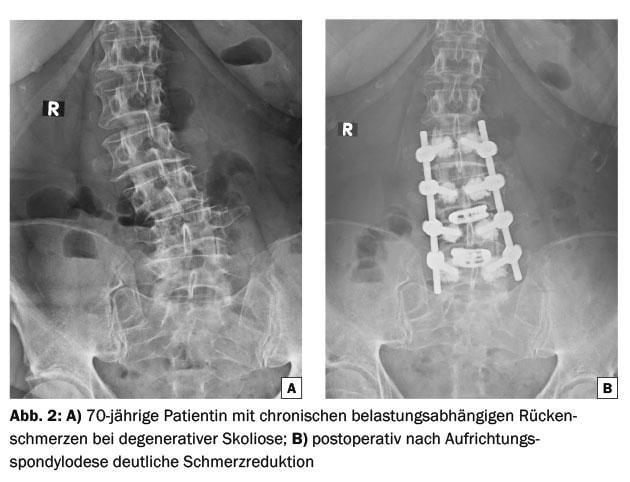
Con la edad, el centro de gravedad se desplaza hacia delante. Al mismo tiempo, la degeneración discal aumenta en la sección ventral del disco. El resultado es una disminución de la lordosis lumbar y un aumento de la cifosis torácica. Los músculos intentan contrarrestar este desplazamiento perpendicular ventral con tracción ventral, pero al cabo de poco tiempo los músculos se sobrecargan y se vuelven dolorosos. No todas las personas con esta constelación biomecánica desfavorable padecen dolor de espalda. Sin embargo, en los pacientes que han agotado la terapia del dolor y presentan una incapacidad importante, puede plantearse una espondilodesis correctiva de larga duración. Al tratarse de una operación mayor, sólo se considera en pacientes por lo demás sanos y sin comorbilidades o con pocas comorbilidades.
La primera parte de este artículo se publicó en el número 2/2016 de HAUSARZT PRAXIS.
Literatura:
- Deyo RA, et al: Lumbalgia. N Engl J Med 2001; 344: 363-370.
- Mirza SK, Deyo RA: Revisión sistemática de ensayos aleatorizados que comparan la cirugía de fusión lumbar con los cuidados no quirúrgicos para el tratamiento del dolor de espalda crónico. Columna vertebral 2007; 32(7): 816-823.
- Brox JI, et al: Fusión lumbar instrumentada comparada con intervención cognitiva y ejercicios en pacientes con dolor de espalda crónico tras cirugía previa por hernia discal: un estudio prospectivo controlado aleatorizado. Dolor 2006; 122(1-2): 145-155.
- Brox JL, et al: Ensayo controlado aleatorio de fusión lumbar instrumentada e intervención cognitiva y ejercicios en pacientes con lumbalgia crónica y degeneración discal. Columna vertebral 2003; 28(17): 1913-1921.
- Mannion AF, et al: Comparación de la fusión espinal y el tratamiento no quirúrgico en pacientes con lumbalgia crónica: seguimiento a largo plazo de tres ensayos controlados aleatorizados. Spinal J 2013; 13(11): 1438-1448.
- Gibson JN, et al: La revisión Cochrane de la cirugía para el prolapso discal lumbar y la espondilosis lumbar degenerativa. Columna vertebral 1999; 24: 1820-1832.
- Gibson JN, et al: Cirugía para la espondilosis lumbar degenerativa: revisión Cochrane actualizada. Columna vertebral 2005; 30: 2312-2320.
- Parker LM, et al: El resultado de la fusión posterolateral en pacientes altamente seleccionados con lumbalgia discogénica. Columna vertebral 1996; 21: 1909-1916.
- Colhoun E, et al: Discografía provocativa como guía para planificar operaciones en la columna vertebral. JBJS Br 1988; 70: 267-270.
- Blumenthal SL, et al: El papel de la fusión lumbar anterior para la disrupción discal interna. Columna vertebral 1988; 13: 566-569.
- van Tulder MW, et al: Resultados de las modalidades de tratamiento invasivo en el dolor de espalda y la ciática: una revisión basada en pruebas. Eur Spine J 2006; 15 Suppl 1: S82-92.
- Fritzell P, et al: Ganador del Premio Volvo en Estudios Clínicos: fusión lumbar frente a tratamiento no quirúrgico para el dolor lumbar: un ensayo controlado aleatorio multicéntrico del Grupo sueco de estudio de la columna lumbar. Columna vertebral 2001; 26: 2521-2534.
- Fritzell P, et al.: La fusión como tratamiento de la lumbalgia crónica: pruebas existentes, frontera científica y estrategias de investigación. Eur Spine J 2005; 14(5): 519-520.
- Fritzell P, et al: Chronic low back pain an fusion: a comparison of three surgical techniques: a prospective multicenter randomized study from the Swedish lumbar spine study group. Columna vertebral 2002; 27: 1131-1141.
- Kumar MN: Correlación entre los cambios en el plano sagital y la degeneración del segmento adyacente tras la fusión espinal lumbar. Eur Spine J 2001; 10: 314-319.
- Ghiselli G, et al: Degeneración del segmento adyacente en la columna lumbar. J Bone Joint Surg Am 2004; 86-A: 1497-1503.
- Bothmann M, et al: Fijación Dynesys para la degeneración de la columna lumbar. Neurocirugía Rev 2008; 31: 189-196.
- Beastall J, et al: El sistema de estabilización lumbar Dynesys: informe preliminar sobre los hallazgos de la resonancia magnética posicional. Columna vertebral 2007; 32: 685-690.
- Gillet P: Comentario sobre el “análisis de supervivencia actuarial a largo plazo de un sistema de estabilización interespinosa”. Eur Spine J 2007; 16(8): 1289-1290.
- Blumenthal S, et al: A prospective, randomized, multicenter Food & Drug Administration investigational device exemptions study of lumbar total disc replacement wih the Charite artificial disc versus lumbar fusion: part I: evaluation of clinical outcomes. Columna vertebral 2005; 30: 1565-1575, E387-391.
- Delamarter R, et al: Five year results of the prospective randomized multicenter FDA DIE Prodisc-l clinical trial. Spine J 2008; 8: 62S-63S.
- Guyer RD, et al: Prospective, randomized, multicenter Food & Drug Administration investigational device exemptions study of lumbar total disc replacement wih the Charite artificial disc versus lumbar fusion: five-year follow-up. Spine J 2009; 9: 374-386.
- Ziegler J, et al: Results of prospective, randomized, multicenter Food & Drug Administration investigational device exemption study of the proDISC L total disc replacement versus circumferential fusion for the treatment of 1-level degnerative disc disease. Columna vertebral 2007; 32: 1155-1163.
- Yajun WU, et al: Un metaanálisis de la sustitución discal total artificial frente a la fusión para la enfermedad discal degenerativa lumbar. Eur Spine J 2010; 19: 1250-1261.
- Kingsley, RC: Epidemiología de las indicaciones y contraindicaciones de la sustitución discal total en una consulta académica. Spine J 2007; 7: 392.
- Putzier M, et al.: Sustitución total de disco Charite – resultados clínicos y radiológicos tras un seguimiento medio de 17 años. Eur Spine J 2006; 15: 183-195.
- Huang RC, et al: Amplitud de movimiento y degeneración del nivel adyacente tras la sustitución total del disco lumbar. Spine J 2006; 6: 242-247.
PRÁCTICA GP 2016, 11(3): 37-42