El sistema sanitario suizo está considerado el segundo más caro del mundo después del estadounidense. La calidad de los servicios es respetable, pero no en proporción a los costes. Una parte esencial de la profesión médica es proporcionar a los pacientes la mejor atención posible. Por ello, la garantía de calidad desempeña un papel importante.
La protección del paciente y, por tanto, la obligación de los médicos de utilizar terapias eficaces, tiene sus raíces ya en el siglo XVIII a.C. En el antiguo Egipto se imponían castigos draconianos si un médico lesionaba a su paciente o utilizaba herramientas impuras [1]. A mediados de los años 60 del siglo pasado, Avedis Donabedian desarrolló un modelo de calidad que sigue siendo reconocido hoy en día, que distinguía en una cuadrícula bidimensional entre calidad estructural, de procesos y de resultados, así como calidad técnica, interpersonal y moral o ética [2].
Áreas de responsabilidad
La medicina se considera una profesión por derecho propio. Esto incluye que el campo de actividad y los servicios prestados, la educación y la formación, así como la admisión a la formación profesional se definan a sí mismos y lleven a cabo investigaciones sobre su propia actividad. Con la introducción de la Ley del Seguro de Enfermedad (KVG) en 1996, se restringió esta autorregulación profesional. Ahora corresponde al Consejo Federal revisar y abordar activamente la garantía de calidad. Por un lado, la garantía y la promoción de la calidad han pasado a manos del gobierno federal en virtud de la legislación respectiva. Éste promulga directrices en el ámbito de la educación y para el ejercicio de la profesión, regula los requisitos para la acreditación de los proveedores de servicios y establece valores para el desarrollo y la publicación de información de calidad. Los cantones son también la autoridad que concede las licencias, evalúan la calidad y la eficacia de los hospitales y apoyan el carácter vinculante de las medidas de garantía de calidad del gobierno federal y de las medidas de calidad para los proveedores de servicios [3].
La seguridad del paciente a lo grande
La amplia experiencia nacional e internacional ha llevado a que sean principalmente los profesionales sanitarios quienes se ocupen de la aplicación de los sistemas de garantía de calidad. La difusión de los sistemas DRG, en particular, ha tenido un gran impacto, por ejemplo, en el debate sobre los procesos y las normas de tratamiento [4]. En Alemania, los hospitales ya estaban obligados a aplicar la gestión de la calidad antes de la introducción de los sistemas de GRD [5]. También en Suiza, el gobierno federal formuló una estrategia de calidad antes de la introducción del sistema DRG en 2012 [6]. La Fundación para la Seguridad del Paciente se encarga de su aplicación.
Su principal objetivo es identificar los riesgos, afrontar y evitar los errores y mejorar la cultura de la seguridad [7]. Además de la medicación, la digitalización, el diseño y la comunicación, la cirugía y la oncología también son objeto de la actividad. Están cubiertos todos los sectores asistenciales, desde la hospitalización a la asistencia ambulatoria, pasando por la asistencia a largo plazo y la asistencia psiquiátrica. En contraste con los esfuerzos realizados en la atención a pacientes con enfermedades somáticas, en psiquiatría se sigue prestando muy poca atención a la seguridad del paciente. Esto se debe a que los datos recogidos han demostrado que uno de cada tres profesionales sanitarios ha permanecido en silencio ante problemas de seguridad. Las razones son las jerarquías y la resignación. Pero más de la mitad dijeron que ya habían evitado un incidente al plantear sus preocupaciones. Esto demuestra lo importante que es tratar con los demás de forma abierta y fiable.
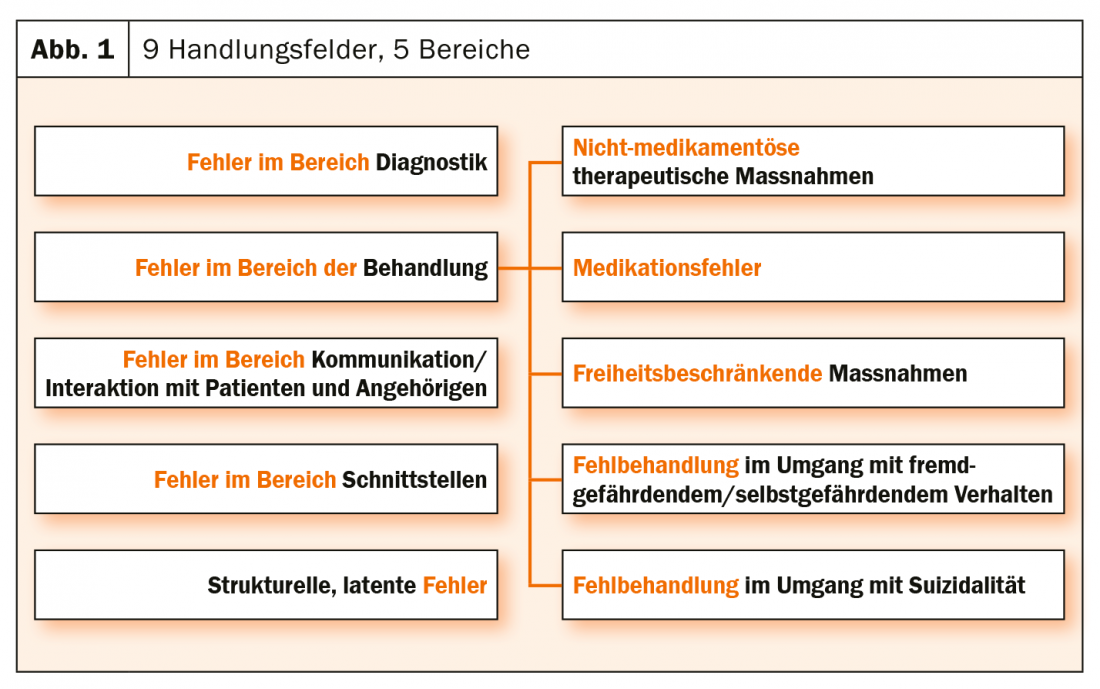
Por ello, se puso en marcha el plan de acción “Seguridad del paciente en la atención a personas con enfermedad mental”. Siguiendo un inventario con nueve campos de acción, éste prevé la aplicación de medidas en cinco ámbitos (Fig. 1) [8]. Éstas se refieren a la sensibilización, la investigación, la aplicación y la educación/formación.
Mejorar los recursos
Sin embargo, la información y las medidas sobre la seguridad del paciente y la calidad de la atención no bastan por sí solas para mejorar la asistencia sanitaria. Los centros sanitarios también deben disponer de los recursos adecuados para aplicarlo en la práctica diaria. Esto requiere una organización mejorada que aplique las medidas de forma eficaz y fiable. Para ello, todas las partes implicadas deben trabajar juntas, desde la dirección del hospital hasta los familiares cuidadores [9].
Resumen
|
Procesos de práctica optimizados
También está ocurriendo mucho en la atención ambulatoria. La gestión de la calidad en la consulta se centra en la optimización de los procesos orientados al paciente y en su satisfacción. De este modo, los sistemas pueden adaptarse a las necesidades propias y a las del personal y los pacientes. La optimización de los procedimientos prácticos y la minimización de los riesgos pueden proteger contra los daños humanos y económicos. En Suiza existen en la actualidad varias fundaciones centradas en el desarrollo de programas de calidad para consultas y redes de médicos (por ejemplo, EQUAM, QBM, GMP o MFA). Los objetivos principales son sensibilizar a los médicos y al personal participantes, aclarar las estructuras básicas de los consultorios médicos y la evaluación comparativa interna para iniciar los procesos de mejora de la calidad en los consultorios participantes.
La gestión de la calidad en el ámbito ambulatorio se centra principalmente en la gestión de errores, la información y educación de los pacientes y la gestión de interfaces. A estas prioridades les siguen las reuniones de equipo, la gestión de las quejas, la regulación de responsabilidades y competencias, la gestión de riesgos y la medición y evaluación de los objetivos de calidad. Sólo que los pacientes aún no participan de forma efectiva en los procesos. Las encuestas a los pacientes son casi inexistentes. Aquí aún hay margen de mejora.
Literatura:
- https://saez.ch/article/doi/bms.2017.05675 (última convocatoria el 14.06.2020)
- http://neuron.mefst.hr/docs/CMJ/issues/2003/44/5/29_BookRev.pdf (última convocatoria el 14.06.2020)
- www.bag.admin.ch/bag/de/home/versicherungen/krankenversicherung/krankenversicherung-qualitaetssicherung.html (última convocatoria el 14.06.2020)
- Nylenna M, Bjertnages O, Sperre Saunes I, Lindahl AK (2015): ¿Qué es la buena calidad de la atención sanitaria? en: Profesiones y Profesionalismo, Vol 5, No 1, 1-16.
- Güntert B, Offermanns G (2001): Modelos de gestión de la calidad para la asistencia sanitaria, en: lögd (ed.), Qualitätsmanagement im ÖGD, lögd, vol. 9, Bielefeld, pp. 13-3.
- FOPH (2009). Estrategia de calidad de la Confederación en el sistema sanitario suizo, FDHA, Berna.
- www.patientensicherheit.ch (última convocatoria el 14.06.2020)
- www.patientensicherheit.ch/fileadmin/user_upload/2_Forschung_und_Entwicklung/Psychiatrie/aktionsplan_D_teil_2.pdf (última convocatoria el 14.06.2020)
- Vincent C, Staines A: (2019) Mejorar la calidad y la seguridad del paciente en el sistema sanitario suizo. Berna: Oficina Federal de Salud Pública.
InFo NEUROLOGÍA Y PSIQUIATRÍA 2020; 18(4): 43-44.