Entre el 22 y el 40% de todos los pacientes con EPOC experimentan al menos una exacerbación moderada o grave cada año. Los pacientes con exacerbaciones frecuentes tienen un peor pronóstico. Un equipo de investigadores ha estado estudiando cómo los biomarcadores pueden mejorar el diagnóstico, el tratamiento específico y la prevención de las exacerbaciones de la EPOC en el futuro.
Terapéuticamente, las exacerbaciones se tratan de manera uniforme con broncodilatadores, corticosteroides sistémicos y, por lo general, antibióticos. De hecho, sin embargo, son heterogéneos y se caracterizan por diferentes mecanismos subyacentes, resultados y necesidades de tratamiento. Así, sólo entre el 30 y el 50% de todas las exacerbaciones están asociadas a un aumento de la inflamación eosinofílica de las vías respiratorias y parecen responder a los corticosteroides sistémicos, mientras que alrededor del 50% están causadas por infecciones bacterianas y pueden responder a los antibióticos.
En el contexto de las exacerbaciones de la EPOC, los biomarcadores pueden utilizarse en diferentes ámbitos. Pueden utilizarse como herramienta de diagnóstico para la detección precoz de eventos, como herramienta de estadificación para clasificar la gravedad de la enfermedad y/o identificar subgrupos importantes, como herramienta de pronóstico para predecir resultados clínicamente importantes y, probablemente lo más importante, como herramienta terapéutica para identificar indicaciones de tratamiento y monitorizar la respuesta. Lo ideal sería que un biomarcador de las exacerbaciones de la EPOC estuviera vinculado mecánicamente a la aparición aguda de la inflamación de las vías respiratorias, que detectara tanto con un alto valor predictivo negativo como con un alto valor predictivo positivo.
En el infarto agudo de miocardio, la mayoría de estos requisitos los cubre la troponina T cardiaca. El reto en las exacerbaciones de la EPOC ha sido durante mucho tiempo encontrar un biomarcador igualmente significativo. Sin embargo, debido a la heterogeneidad de las exacerbaciones, parece generalmente aceptado que lo más probable es que no exista tal marcador “global”, escriben los científicos dirigidos por el Dr. Alexander G. Mathioudakis, de la División de Infección, Inmunidad y Medicina Respiratoria de la Universidad de Manchester (Reino Unido). No obstante, existen varios enfoques prometedores para mejorar el tratamiento de la EPOC utilizando biomarcadores.
Marcadores sanguíneos y de esputo con potencial
En 6574 pacientes con EPOC identificados en estudios de población general en Copenhague, los niveles elevados concurrentes de PCR, fibrinógeno y leucocitos totales se asociaron a un mayor riesgo de exacerbaciones, sobre todo en el subgrupo clínico de pacientes de riesgo debido a antecedentes de exacerbaciones o a un FEV1 deficiente. Además, en un análisis del estudio se identificó un biomarcador de imagen preciso. Una relación entre el diámetro de la arteria pulmonar y el de la aorta superior a uno, indicativa de hipertensión pulmonar, se asoció de forma independiente con un aumento del triple del riesgo de exacerbaciones. Los marcadores fisiológicos, como el aumento de la impedancia respiratoria, también predijeron futuras exacerbaciones.
Otro estudio investigó la asociación de las exacerbaciones con la lesión del tejido pulmonar y halló niveles alterados de varios biomarcadores de recambio de la matriz extracelular de las vías respiratorias con potencial diagnóstico en dos cohortes independientes de pacientes. Estos biomarcadores pueden ser capaces de identificar acontecimientos asociados a un riesgo futuro de malos resultados. Estos patrones de biomarcadores de lesión tisular pulmonar podrían revolucionar el tratamiento de las exacerbaciones del mismo modo que la troponina revoluciona el tratamiento de las afecciones cardiacas agudas al distinguir los infartos de miocardio de los simples episodios de angina, escriben los autores. Por desgracia, según el Dr. Mathioudakis y sus colegas, la auditoría europea de la EPOC no pudo evaluar el valor añadido de los biomarcadores sanguíneos o de esputo para el pronóstico.
Una posible forma de determinar mejor los biomarcadores en las exacerbaciones de EPOC podría ser identificar y caracterizar mejor los subtipos de exacerbaciones. En consecuencia, clasificar las exacerbaciones en función de sus agentes causantes, como infecciones bacterianas, infecciones víricas o inflamación exacerbada de las vías respiratorias, parece ser el enfoque más prometedor (Fig. 1).
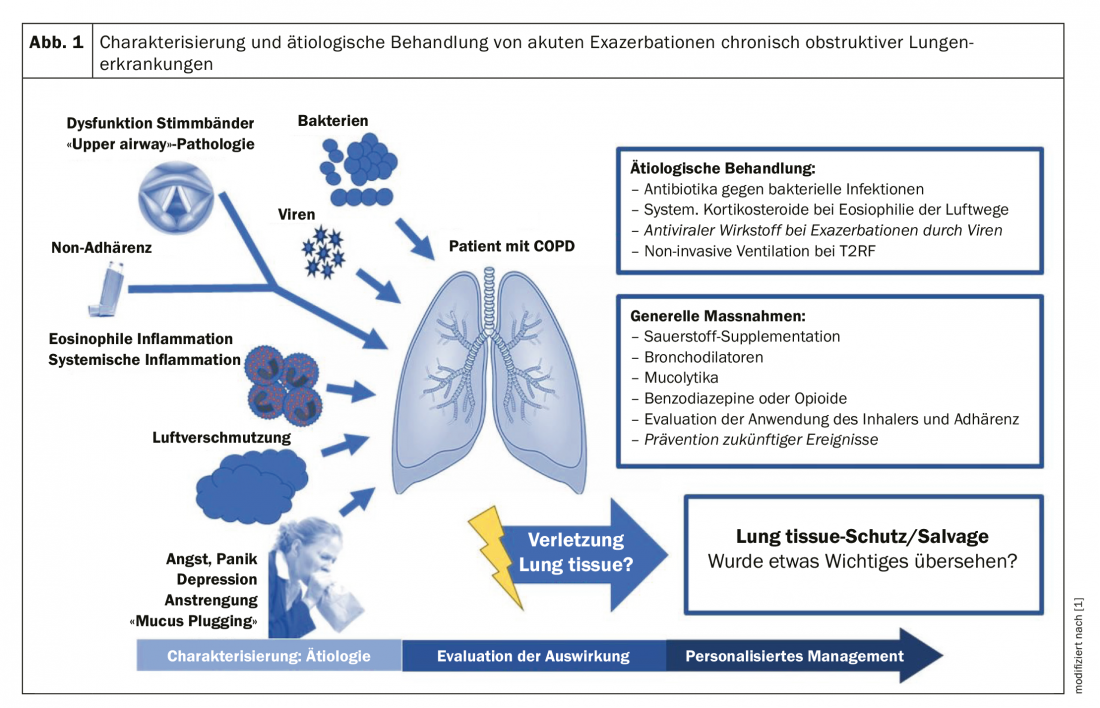
Bacterias y exacerbaciones de la EPOC
A menudo se identifican bacterias en los cultivos de esputo en más del 50% de las exacerbaciones, especialmente en los meses de invierno. Sin embargo, también se dan tasas de detección elevadas (>25%) en enfermedades estables. Por lo tanto, la identificación de bacterias durante una exacerbación no puede establecer una etiología bacteriana. A falta de estudios experimentales, sigue sin confirmarse si las bacterias pueden desencadenar directamente las exacerbaciones.
Los cambios en la microbiota pulmonar también se han considerado como posibles causas de las exacerbaciones. Las modernas técnicas de secuenciación molecular han demostrado que las vías respiratorias sanas están colonizadas por microbiota. La microbiota en la EPOC se caracteriza en gran medida por un crecimiento excesivo del filo Proteobacterias y un aumento de la proporción de Estreptococos y Estafilococos en el filo Firmicutes.
Nuestro conocimiento de los cambios dinámicos que se producen en la microbiota pulmonar durante las exacerbaciones es limitado, pero estudios recientes han arrojado algo de luz sobre este tema. Un estudio demostró que la disbiosis microbiana estaba presente en el 41% de las exacerbaciones y se asociaba con un descenso agudo del FEV1 y un aumento de la prueba de evaluación de la EPOC (CAT). Los autores expresan su confianza en que se necesitan más estudios para comprender si se producen cambios y cómo.
Aunque no se ha confirmado el papel de la infección bacteriana como desencadenante de las exacerbaciones de EPOC, el uso de antibióticos sigue estando muy extendido: >80% en atención secundaria y alrededor del 50% en atención primaria. La Iniciativa Global para la Enfermedad Pulmonar Obstructiva Crónica (GOLD) otorga al uso de antibióticos para las exacerbaciones de EPOC una calificación de evidencia de categoría B.
Virus respiratorios y exacerbaciones de la EPOC
Los virus respiratorios se identifican en el 30-50% de todas las exacerbaciones de EPOC. Sin embargo, también se encuentra en >10% de los pacientes durante un estado estable de la enfermedad en un momento dado. Los virus más comúnmente detectados en la EPOC son el rinovirus, la gripe y el virus respiratorio sincitial (VRS). En contraste con la incertidumbre sobre el modo en que las bacterias desencadenan las exacerbaciones, los estudios experimentales sobre la carga vírica han confirmado una relación causal directa entre las infecciones víricas y las exacerbaciones de la EPOC.
Dado que las exacerbaciones de EPOC desencadenadas por virus se caracterizan por síntomas prolongados y angustiosos, las vacunas y los tratamientos antivirales pueden ser beneficiosos. Varios ECA y grandes estudios reales han demostrado que la vacunación contra la gripe es muy eficaz para reducir la frecuencia de las exacerbaciones de la EPOC. En la práctica, sin embargo, la gripe está infradiagnosticada durante las exacerbaciones.
Aún falta un biomarcador preciso que pueda confirmar la etiología viral de las exacerbaciones. Los síntomas de una infección de las vías respiratorias superiores o de un resfriado pueden coincidir o preceder a las exacerbaciones asociadas a virus. Sin embargo, la precisión diagnóstica de este enfoque es limitada.
Exacerbaciones debidas a la inflamación eosinofílica de las vías respiratorias
La inflamación de las vías respiratorias en la EPOC incluye la presencia de diversas células inflamatorias como neutrófilos, linfocitos T CD8 +, mastocitos, eosinófilos y macrófagos. Hasta hace poco, se consideraba que la EPOC era una enfermedad inflamatoria mediada principalmente por neutrófilos. Sin embargo, se ha observado que entre el 20 y el 40% de los pacientes con EPOC presentan inflamación eosinofílica de las vías respiratorias, tanto durante la fase estable como durante las exacerbaciones, incluso después de excluir a los pacientes con asma concurrente. Curiosamente, estos pacientes responden mejor a la terapia con corticosteroides. El recuento de eosinófilos en sangre se correlaciona relativamente bien con los niveles de eosinófilos en esputo y en las vías respiratorias y podría utilizarse como medida sustitutiva de la eosinofilia en las vías respiratorias en la EPOC.
En la EPOC estable, un mayor recuento de eosinófilos en sangre se asocia a un mayor riesgo de exacerbaciones futuras, especialmente de exacerbaciones eosinofílicas. También es un factor predictivo de la respuesta al tratamiento (reducción de la exacerbación) con CSI.
Las exacerbaciones de la EPOC caracterizadas por una mayor inflamación eosinofílica de las vías respiratorias suelen ser más leves y se asocian a una menor mortalidad y a una menor duración de la estancia hospitalaria. Las infecciones bacterianas rara vez están presentes, mientras que la presencia de infección vírica en las exacerbaciones eosinofílicas sigue siendo controvertida. Un mayor recuento de eosinófilos en sangre durante las exacerbaciones es indicativo de la respuesta clínica a los corticosteroides orales.
Una mejor caracterización del fenotipo eosinofílico de la EPOC puede permitir la introducción de estrategias terapéuticas más específicas. Esto podría limitar el uso de corticosteroides en un grupo de pacientes con recuentos bajos de eosinófilos.
Medicina de precisión para prevenir las exacerbaciones
La prevención de las exacerbaciones es un objetivo terapéutico fundamental en la EPOC estable. La mayoría de los tratamientos disponibles abordan este problema hasta cierto punto, como demuestran los ensayos controlados aleatorios en pacientes con EPOC y exacerbaciones frecuentes.
En un estudio, la adición de un CSI (furoato de fluticasona) redujo de forma consistente la frecuencia de las exacerbaciones tratadas sólo con corticosteroides sistémicos o tanto con antibióticos como con corticosteroides sistémicos (el tratamiento lo decidió el médico responsable). Por otro lado, la fluticasona provocó un aumento del 12% en la frecuencia de las exacerbaciones tratadas sólo con antibióticos en comparación con el placebo.
Los resultados de una comparación de indacaterol glicopirronio frente a. salmeterol fluticasona en las exacerbaciones de la EPOC mostró que la combinación de un agonista beta de acción prolongada (indacaterol) con un antimuscarínico de acción prolongada (glicopirronio) reducía significativamente la tasa de exacerbaciones moderadas o graves tratadas con antibióticos o con antibióticos y corticosteroides sistémicos en comparación con la combinación de un agonista beta de acción prolongada (salmeterol) con un CSI (propionato de fluticasona).
Estas observaciones sugieren que los broncodilatadores de acción prolongada son eficaces para prevenir todos los subtipos de exacerbaciones, lo que lleva a Mathioudakis et al. apagado. Por otro lado, los CSI pueden ser más eficaces en personas con exacerbaciones eosinofílicas frecuentes, pero deben evitarse en pacientes con exacerbaciones bacterianas recurrentes. Es necesario seguir investigando para validar estos hallazgos y evaluar el papel de los distintos fármacos en los grupos de pacientes con exacerbaciones definidos.
El futuro del tratamiento de la EPOC
Es probable que la evaluación, la gestión y la prevención de las exacerbaciones cambien significativamente en el futuro, según resumen los autores de su investigación. La heterogeneidad de los mecanismos y resultados de las exacerbaciones de la EPOC puede abordarse mediante la agrupación etiológica. Por lo tanto, el mayor reto es desarrollar y validar biomarcadores precisos para la caracterización precoz de los diferentes tipos de exacerbaciones, más allá de las formas bacterianas, víricas y eosinofílicas presentadas. Estos biomarcadores podrían facilitar la optimización de la gestión de las exacerbaciones y el desarrollo de tratamientos novedosos y específicos. Dado que la mayoría de las exacerbaciones se tratan en atención primaria, los biomarcadores seleccionados deben ser rápidos, cercanos al paciente y fáciles de medir para facilitar su aplicación en atención primaria. Esto probablemente mejore los resultados clínicos de las exacerbaciones, pero también de la EPOC en general.
Literatura:
- Mathioudakis AG, Janssens W, Sivapalan P, et al: BMJ; en línea por primera vez: 26 de marzo de 2020; doi: 10.1136/thoraxjnl-2019-214484
InFo NEUMOLOGÍA Y ALERGOLOGÍA 2020; 2(2): 28-31