Los trastornos del sueño forman parte de la vida cotidiana de una gran parte de la población de edad avanzada. Un cambio en la arquitectura del sueño y una menor necesidad de dormir son naturales. Entonces, ¿cuándo debemos empezar a hablar del insomnio? ¿Y cómo se puede ayudar eficazmente a los afectados más allá de la automedicación?
Trastornos del sueño en la vejez o ¿cuándo volverá a dormir como en la infancia? Muchos pacientes que sufren trastornos del sueño en la vejez se hacen esta pregunta – inconsciente o conscientemente – y es necesario responderla. Con la edad, dormir menos y cambiar la arquitectura del sueño con una mayor proporción de sueño ligero es natural y saludable, es decir, todos experimentamos un patrón de sueño cambiante en estructura y duración a lo largo de la vida. El primer objetivo de los diagnósticos específicos del sueño en la vejez es diferenciar un trastorno del sueño subjetivo de uno objetivable y entender el trastorno del sueño como causa o consecuencia de un deterioro de la calidad de vida, una enfermedad orgánica, un aumento del estrés psicológico o como síntoma de una enfermedad ansiosa, afectiva o neurodegenerativa.
Epidemiología y retos de los trastornos del sueño en la vejez
Los trastornos del sueño en la vejez son un problema de salud relevante en entre un tercio y la mitad de la población y se asocian a una menor calidad de vida, un mayor malestar psicológico y trastornos depresivos [1,2]. La automedicación es frecuente en el 49% de los afectados y no es infrecuente que desemboque en un síndrome de dependencia a las benzodiacepinas, las sustancias Z y/o el alcohol [3]. Datos de cohortes de EE.UU. con más de 9.000 participantes muestran que el 57% de la población de edad avanzada (≥65 años) padece insomnio crónico – es decir, un trastorno del sueño que dura al menos 3 meses o más – y el 25% de los afectados duerme durante el día [4,5]. A menudo se tarda mucho tiempo hasta que se realiza un diagnóstico mediante una etapa específica del sueño y se inicia la terapia: el 80% de los afectados padece insomnio crónico (≥3 meses) en el momento del diagnóstico y el 25% ya lleva más de 10 años sufriendo su trastorno del sueño [6].
Cambio fisiológico del sueño con la edad
Envejecer no significa tener que sufrir un sueño insuficiente y/o no reparador. Sin embargo, la duración del sueño y la arquitectura del sueño – cuatro etapas de sueño cíclicamente recurrentes de 90 minutos cada una con sueño no REM (etapas de sueño N1, N2 y N3) y REM – cambian fisiológicamente a lo largo de la vida [2]. Mientras que los niños duermen una media de 10 a 14 horas y los adultos jóvenes de 6,5 a 8,5 horas por noche, la duración media del sueño disminuye a 5 ó 7 horas por noche después de los 60 años [7]. Con el aumento de la edad, no sólo disminuye la duración del sueño, sino que aumenta la latencia para conciliar el sueño, aumenta la proporción de sueño ligero (N1 y N2 no REM) y se acorta la proporción de sueño REM por noche. Estos cambios fisiológicos y relacionados con la edad pueden provocar ansiedad si las expectativas de sueño no son realistas y pueden desencadenar o agravar el insomnio a través de la preocupación [2]. En la segunda mitad de la vida, dos tercios de nuestro sueño son superficiales, con un 66% de sueño ligero (N1 no REM: 18%; N2: 48%), seguido de un 16% de sueño profundo (N3 no REM) y un 18% de sueño onírico (REM), por lo que la percepción subjetiva de un sueño menos profundo corresponde a la fisiología del sueño en la vejez, no suele tener valor de enfermedad y sólo la preocupación por la alteración del sueño puede desencadenar el insomnio. [2,8]. Otro factor que deteriora la calidad del sueño en la vejez es la reducción de la presión del sueño debido a la pérdida de temporizadores naturales, como horarios de trabajo regulares, comidas regulares y un aumento del cansancio en el transcurso del día debido a la reducción de la actividad diurna y/o las “siestas diurnas”; el resultado es una reducción del sueño profundo con una proporción reducida de sueño de ondas lentas (SWS) [8]. Si podemos explicar a nuestros pacientes los cambios en la fisiología del sueño en la vejez, el nivel de sufrimiento y las expectativas suelen reducirse y el inminente círculo vicioso del insomnio no orgánico puede romperse en una fase temprana.
Trastornos del sueño específicos de cada sexo
Las diferencias específicas de género en la frecuencia y el tipo de trastornos del sueño son relevantes. Las mujeres tienen un 40% más de riesgo de padecer insomnio y el doble de probabilidades de sufrir el síndrome de las piernas inquietas que los hombres. Por el contrario, un 50% más de hombres que de mujeres padecen el síndrome de apnea obstructiva del sueño (SAOS), tal y como se resume en el informe de investigación de la Sociedad para la Salud de la Mujer [9]. En comparación con las mujeres de entre 18 y 39 años, las mujeres tienen el doble de probabilidades de sufrir dificultades para conciliar el sueño a partir de la sexta década de vida, mientras que los problemas para conciliar el sueño durante toda la noche y el uso de somníferos aumentan con la edad en ambos sexos [10].
Trastornos del sueño y riesgo de deterioro cognitivo
Los trastornos del sueño son relevantes en los pacientes con enfermedad de Alzheimer y a menudo se asocian a un comportamiento agresivo, a la fragmentación del sueño y a una alteración del ritmo día-noche, incluyendo la Sundowning fenómeno -comportamiento inusual, inquieto y/o agresivo en las primeras horas de la noche-, por lo que no sólo los propios pacientes sino también sus cuidadores se sienten agobiados y estos complejos trastornos del sueño conducen a menudo a la pronta institucionalización de los pacientes. [11,12]. El estudio suizo HypnoLaus pudo demostrar que los pacientes mayores de 65 años con trastornos cognitivos (Deterioro Cognitivo Leve) padecen una arquitectura del sueño alterada, una menor eficiencia del sueño y trastornos respiratorios relacionados con el sueño más frecuentes [13]. Hoy sabemos que las alteraciones del sueño no son sólo un fenómeno acompañante o una consecuencia de la patología de la demencia, sino que ellas mismas aumentan en 1,68 veces el riesgo de padecer trastornos de la cognición y/o demencia de Alzheimer [14], por lo que existe una relación bidireccional entre el sueño y las alteraciones de la cognición [15]. Los pacientes con insomnio de larga duración en el 5. hasta 6ª década de vida tienen una menor eliminación nocturna de amiloide-β a través del sistema glinfático, por lo que el aumento de la agregación de amiloide-β en el cerebro se traduce en un mayor riesgo de demencia [16], y los trastornos del sueño se consideran un factor de riesgo independiente de trastornos cognitivos, especialmente en los dominios de la atención, la memoria episódica, la memoria de trabajo y las funciones ejecutivas [17]. Así pues, la detección precoz del trastorno del sueño y su tratamiento suficiente son esenciales para mantener o mejorar la cognición así como la calidad de vida de los pacientes y sus familiares durante el envejecimiento y para reducir el riesgo de demencia.
Benzodiacepinas y sustancias Z
Un problema particular en la vejez es el uso nocivo o la dependencia de las benzodiacepinas y las sustancias Z, estas últimas sustancias son agonistas no benzodiacepínicos como el zolpidem, la zopiclona y el zaleplon con una vida media corta y también un alto potencial de tolerancia y dependencia. Actualmente existen pruebas claras de que los hipnóticos de acción prolongada en dosis elevadas aumentan el riesgo de demencia [18]. Además del deterioro cognitivo con mayor riesgo de demencia, las sustancias Z y las benzodiacepinas potencian el riesgo de caídas con el aumento de la edad, la mortalidad, alteran la arquitectura del sueño, provocan un sueño no reparador, desencadenan insomnio de rebote o incluso ansiedad y agitación por efectos paradójicos, por lo que no es infrecuente aumentar la dosis [19]. Este círculo vicioso sólo puede romperse mediante una abstinencia cualificada de benzodiacepinas con dificultad y durante un largo periodo de tiempo en un entorno gerontopsiquiátrico de hospitalización con ofertas de terapia farmacológica y no farmacológica en entornos individuales y de grupo. Dado que las benzodiacepinas y las sustancias Z tienen un alto potencial de dependencia ya después de 3 ó 4 semanas, los autores recomiendan no utilizar estas sustancias, especialmente en el ámbito ambulatorio. Especialmente en la vejez, deben tenerse en cuenta los cambios en la metabolización, por lo que en Suiza se recomienda un ajuste de la dosis al 50% para las sustancias Z a partir de los 65 años. Además, las mujeres metabolizan las sustancias Z un 50% más despacio que los hombres, por lo que los efectos secundarios son específicos según el sexo y la edad, y las mujeres corren un riesgo especialmente alto de sufrir efectos adversos de las benzodiacepinas y las sustancias Z a medida que aumenta la edad [20].
Reconocer el insomnio primario y secundario: diagnóstico interdisciplinario paso a paso
El diagnóstico del insomnio primario y secundario puede permitir una terapia precoz y específica mediante preguntas de anamnesis específicas del sueño y diagnósticos de etapas específicas, reduciendo así el riesgo de enfermedades secundarias y mejorando la calidad de vida de los afectados [6]. Los pacientes no informan en absoluto de su trastorno del sueño o se presentan a causa de él, ya que se considera un síntoma menos estigmatizante, pero no es infrecuente que se asocie a una enfermedad psiquiátrica grave. Por lo tanto, los autores recomiendan vigilar rutinariamente el sueño de todos los pacientes y evaluar el estado de ánimo, los síntomas psicóticos y la suicidalidad en caso de insomnio.
La definición de insomnio primario no orgánico según la ICSD-3 y la CIE-10
El insomnio primario está definido por la Clasificación Internacional de Trastornos del Sueño (CIDS-3) como un trastorno para conciliar el sueño o dormir toda la noche que se produce al menos tres veces por semana durante un periodo de al menos un mes y que perjudica al paciente en áreas importantes de su vida [21]. Existe insomnio crónico si el trastorno del sueño persiste durante al menos 3 meses. Para el diagnóstico de insomnio primario, es decir, insomnio no orgánico según la Clasificación Internacional de Trastornos Mentales (CIE-10: F51.0), ninguna enfermedad somática o psiquiátrica debe causar el trastorno del sueño y el insomnio no debe ser consecuencia de la farmacoterapia o el consumo de sustancias.
Clasificación de los trastornos del sueño según el ICDS-3
Los trastornos del sueño se dividen en 6 categorías principales según la Asociación Americana de Medicina del Sueño (AASM) (ICDS-3), siendo las categorías 2-6 los insomnios secundarios:
- Insomnio
- Trastornos respiratorios relacionados con el sueño
- Hipersomnia central
- Trastornos del ritmo circadiano sueño-vigilia
- Parasomnias
- Trastornos del movimiento relacionados con el sueño
Insomnio primario frente a insomnio secundario: un diagnóstico por etapas
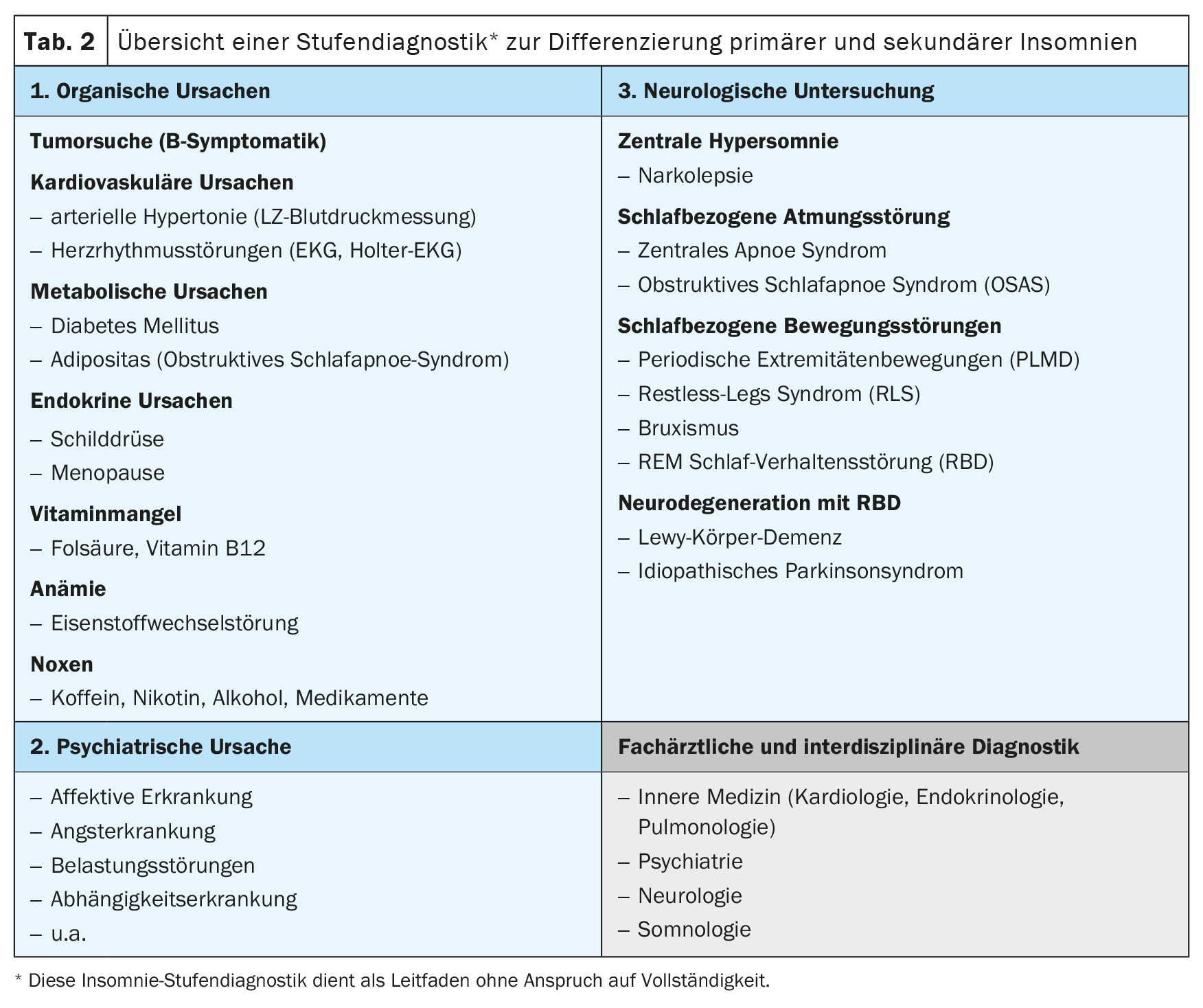
Para diferenciar el insomnio primario del secundario, puede utilizarse la guía de entrevista de las “5 P” para registrar sistemáticamente las causas físicas, fisiológicas, psicológicas, psiquiátricas y farmacológicas del insomnio (Tabla 1) [6]. En la anamnesis específica del sueño, es indicativa una latencia patológica para dormirse de ≥30 minutos (latencia normal para dormirse de 5 a 10 minutos) y/o una alteración del sueño con uno o más despertares nocturnos y la incapacidad de volver a dormirse en pocos minutos. Las causas orgánicas del insomnio pueden detectarse mediante un diagnóstico básico de médico de cabecera con exploración física, diagnósticos cardiovasculares que incluyan medición de la tensión arterial, ECG y diagnósticos de laboratorio, así como diagnósticos neurológicos. (Tab. 2). Si se señalan causas orgánicas o somnolencia diurna, cefaleas matutinas, trastornos de la concentración, cavilaciones nocturnas, bajón matutino, agotamiento con pérdida de vitalidad o ansiedad, debe realizarse un diagnóstico específico del sueño y más especializado para excluir, por ejemplo, un trastorno respiratorio o del movimiento relacionado con el sueño, un episodio depresivo y/o una enfermedad neurodegenerativa como causas del insomnio secundario. Es importante preguntarse por el curso temporal del trastorno del sueño – con inicio y duración, factores de estrés asociados así como un modelo explicativo subjetivo – porque un insomnio inicialmente no orgánico puede causar un episodio depresivo y viceversa, el trastorno del sueño puede persistir a pesar de la remisión del episodio depresivo y causar un nuevo episodio, por lo que el tratamiento del trastorno del sueño es de vital importancia.
Insomnio y enfermedades neurológicas
Con el aumento de la edad, la detección precoz del insomnio secundario en enfermedades neurológicas como el ictus o la lesión cerebral traumática también es relevante y las nuevas recomendaciones se han publicado en la directriz revisada S2k sobre el insomnio en enfermedades neurológicas de la Sociedad Neurológica Alemana [22].
Diagnóstico específico del sueño
El insomnio no orgánico, es decir, primario, se diagnostica clínicamente tras descartar las causas orgánicas. Las preguntas importantes de la anamnesis específica del sueño se muestran en la Tabla 3. Además de la historia clínica, el examen clínico y de laboratorio, una evaluación específica del sueño incluye la recogida de evaluaciones psicométricas específicas del sueño, como la Escala de somnolencia de Epworth, el Índice de calidad del sueño de Pittsburgh (PSQI) o la recogida de un registro del sueño durante al menos 7 días. Este protocolo lo rellena el paciente por la mañana y por la noche y proporciona información sobre el estado de ánimo, la ingesta de medicamentos y las sustancias nocivas como base para una educación personalizada del sueño del paciente, además de controlar la hora de acostarse y el tiempo de sueño, lo que permite calcular la eficiencia del sueño como base para la restricción del sueño. Además, para la evaluación de la cognición, el cribado inicial de la demencia, por ejemplo con la Evaluación Cognitiva de Montreal (MoCA), así como la encuesta de calidad de vida (SF-36) son significativos y relevantes para la evaluación de la progresión. En caso de un cribado de demencia positivo, aconsejamos una aclaración completa del trastorno cognitivo o la demencia.
Indicación de la polisomnografía
La polisomnografía sólo está indicada en casos especiales (Tabla 4) . Los trastornos del movimiento relacionados con el sueño incluyen el bruxismo nocturno, el trastorno del movimiento periódico de las extremidades (PLMD) y el síndrome de las piernas inquietas (SPI ). El SPI puede diagnosticarse clínicamente cuando 1. hay un impulso de mover las piernas en reposo y durante la relajación, 2. se observa un ritmo circadiano con predominio de los síntomas por la tarde/noche, 3. la mejoría de los síntomas se produce con el movimiento, y 4. se informa de la asociación con alteraciones sensoriales o dolor, y no suele requerir polisomnografía. Las causas orgánicas del SPI, como la polineuropatía, el trastorno del metabolismo del hierro y la enfermedad tiroidea deben descartarse mediante diagnósticos de laboratorio.
¿Cómo se puede tratar el insomnio en las personas mayores?
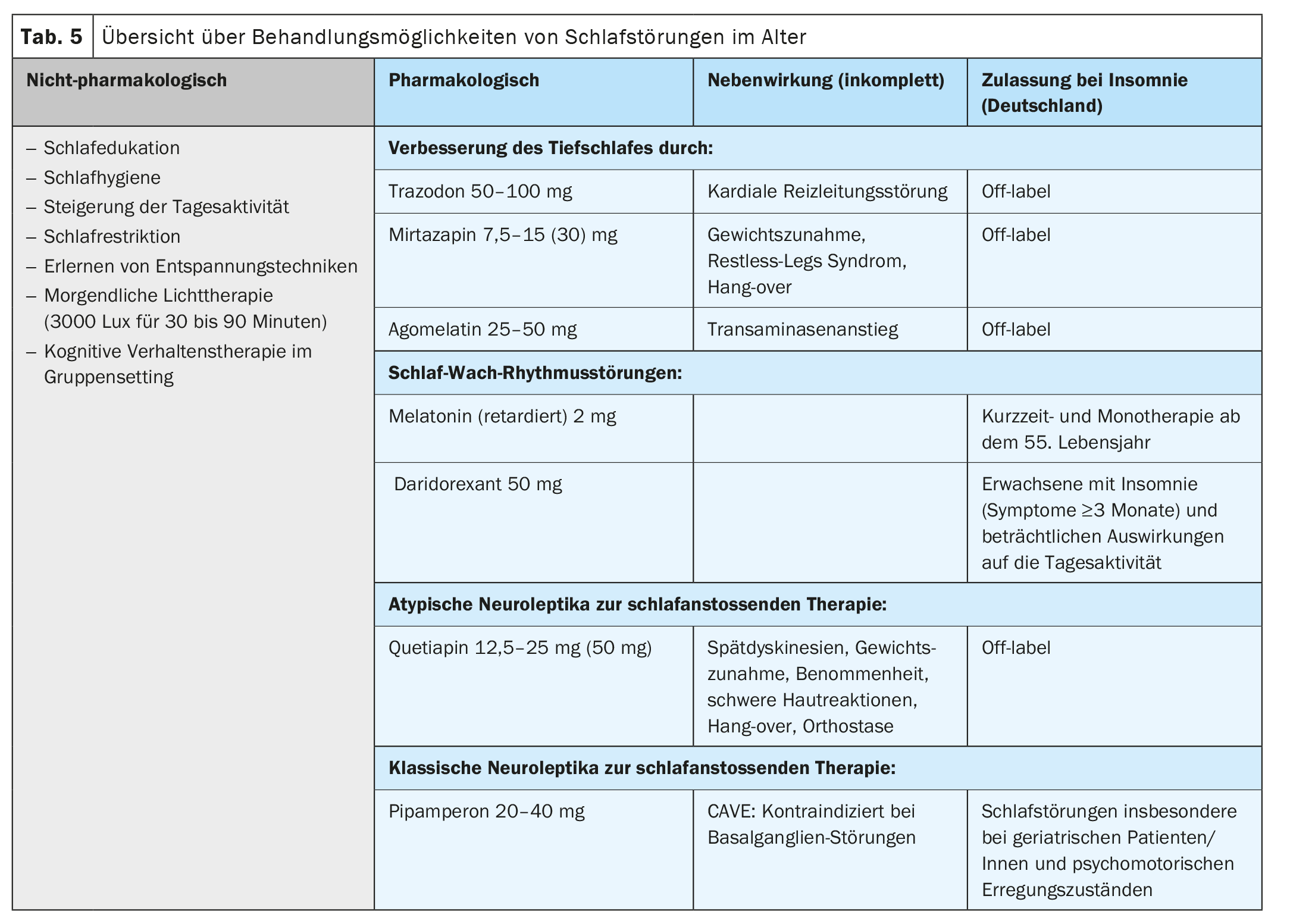
En el tratamiento de los trastornos del sueño, las terapias no farmacológicas con psicoeducación para mejorar la higiene del sueño, el ritmo día-noche y la actividad diurna desempeñan un papel esencial junto a la farmacoterapia. (Tab. 5). La terapia cognitivo-conductual (TCC) con psicoeducación en un entorno de grupo es especialmente eficaz y también puede mejorar la calidad del sueño en pacientes mayores de 65 años. [23,24].
Terapia no farmacológica
La terapia de primera línea es un enfoque no farmacológico que utiliza la terapia cognitivo-conductual para mejorar y estabilizar el ciclo sueño-vigilia del paciente (Tabla 5) [25]. La terapia de grupo psicoeducativa también es eficaz para mejorar el insomnio y la calidad del sueño en pacientes de edad avanzada [23]. Los contenidos incluyen aprender una buena higiene del sueño con ritmos regulares día-noche, técnicas de relajación, aumentar las actividades diurnas, reducir el enfoque sobre el sueño y el temido insomnio, y ampliar las actividades sociales. Mediante el uso regular de un protocolo de sueño, se puede calcular la eficiencia del sueño y, mediante la restricción del sueño, se puede aumentar la presión del sueño y mejorar su calidad. La fototerapia matinal con 3000 lux durante 30 a 90 minutos mejora el insomnio en trastornos neurodegenerativos [26], trastornos afectivos [27] y en el insomnio no orgánico [28]. En la demencia, combinar la fototerapia con actividad física caminando durante 30 minutos al menos 4 días a la semana mejora la duración del sueño [22].
Farmacoterapia
La farmacoterapia del insomnio en las personas mayores debe tener en cuenta los efectos secundarios indeseables -especialmente los anticolinérgicos que deterioran la cognición- y la farmacocinética alterada en la vejez. (Tab. 5). Las pruebas sobre si los pacientes mayores toleran en general dosis más bajas de psicofármacos son controvertidas, por lo que recomendamos una dosificación lenta con una dosis inicial más baja. La dosis objetivo puede determinarse en función de los síntomas clínicos. El sueño profundo mejora con la trazodona, la mirtazapina, la agomelatina y la hierba de San Juan, aunque los autores no recomiendan la hierba de San Juan debido a las interacciones CYP3A4 en medicina geriátrica por las interacciones de polifarmacia. La trazodona no sólo mejora el sueño, sino que ralentiza la progresión del deterioro cognitivo [29]. La mirtazapina y la quetiapina también son eficaces para inducir el sueño. No todas las sustancias están aprobadas para el tratamiento exclusivo del insomnio, razón por la cual debe impartirse una educación fuera de etiqueta. Las benzodiacepinas y las sustancias Z, aunque siguen prescribiéndose con frecuencia, deben evitarse en la vejez y utilizarse sólo brevemente en régimen de hospitalización para evitar situaciones de crisis como la suicidalidad aguda.
Previsión
Desde el punto de vista pronóstico, un tratamiento suficiente y precoz del insomnio es relevante y conduce a la remisión en la mitad de los afectados, siendo el éxito del tratamiento mayor en los hombres que en las mujeres [2]. Los síntomas residuales suelen persistir y existe un mayor riesgo de recaída. El riesgo de recaída en un plazo de 4 años tras la remisión de las alteraciones del sueño aumenta con las alteraciones cognitivas (HR 1,46), la calidad inadecuada del sueño (HR 1,43), el deterioro del estado de ánimo (HR 1,39), el sexo femenino (HR 1,39), las alteraciones del sueño (HR 1,35) y la fatiga (HR 1,24) – los datos entre paréntesis corresponden al cociente de riesgos después de controlar el insomnio basal, la gravedad de la enfermedad depresiva y la enfermedad somática. Los análisis de subgrupos estratificados por sexo destacan el mayor riesgo de recaída en los hombres debido al deterioro cognitivo (HR 1,98) y en las mujeres debido a las alteraciones del sueño (HR 1,46), por lo que los autores recomiendan prestar especial atención al deterioro cognitivo, las alteraciones del sueño, la calidad del sueño, los síntomas afectivos y los signos de fatiga tras la remisión del insomnio.
Conclusión
Las alteraciones del sueño son un síntoma de génesis multifactorial y un factor de riesgo independiente de deterioro cognitivo y demencia. Por lo tanto, recomendamos la evaluación rutinaria del sueño para detectar precozmente el insomnio primario y secundario, tratarlo de forma específica e interdisciplinar para reducir el riesgo de trastornos cognitivos y demencia en la vejez y mantener y mejorar la calidad de vida de los afectados y sus familiares a largo plazo.
Mensajes para llevar a casa
- El insomnio tiene una génesis multifactorial y requiere un diagnóstico interdisciplinar para diferenciar el insomnio primario -es decir, no orgánico (CIE-10: F51.0)- del secundario y clasificarlo en relación con los cambios fisiológicos del sueño en la vejez.
- Con el aumento de la edad, es fisiológico dormir menos y cambiar la arquitectura del sueño con dos tercios de sueño ligero, por lo que la educación sobre el sueño con la explicación de los cambios naturales en el sueño es de gran importancia.
- Hasta el 50% de la población de edad avanzada sufre un trastorno del sueño con
Alto índice de automedicación, diagnóstico tardío, cronicidad y riesgo de dependencia de hipnóticos y/o alcohol. - Las benzodiacepinas y las sustancias Z (agonistas no benzodiacepínicos zolpidem, zopiclona, zaleplon) no deben utilizarse en medicina geriátrica y del sueño, ya que tienen un elevado potencial de tolerancia y dependencia, aumentan la agitación y la ansiedad en la vejez debido a sus efectos paradójicos, alteran la arquitectura del sueño, se metabolizan hasta un 50% menos en las mujeres y aumentan el riesgo de caídas y demencia.
- Los trastornos del sueño en la vejez se tratan de forma no farmacológica y farmacológica en el contexto de las comorbilidades y la polifarmacia. La terapia cognitivo-conductual también es eficaz en los ancianos en un entorno de grupo y se centra en la educación sobre el sueño, la mejora de la actividad diaria, la corrección de la higiene del sueño para mejorar la eficacia del sueño, la calidad del sueño y la calidad de vida.
Literatura:
- 2012 SG. Schlafstörungen in der Bevölkerung. Neuchâtel: Bundesamt für Statistik (BFS); 2015.
- Patel D, Steinberg J, Patel P: Insomnia in the Elderly: A Review. J Clin Sleep Med. 2018; 14: 1017–1024.
- Hersberger KE, Renggli VP, Nirkko AC, et al.: Screening for sleep disorders in community pharmacies – evaluation of a campaign in Switzerland. J Clin Pharm Ther. 2006; 31: 35–41.
- Abad VC, Guilleminault C: Insomnia in Elderly Patients: Recommendations for Pharmacological Management. Drugs Aging. 2018; 35: 791–817.
- Foley DJ, Monjan AA, Brown SL, et al.: Sleep complaints among elderly persons: an epidemiologic study of three communities. Sleep. 1995; 18: 425–432.
- Rauen K, Weidt, S: Insomnia – Symptom with multifactorial genesis, diagnosis and treatment of sleep disorders. Praxis/Hogrefe. 2017; 106.
- Ohayon MM, Carskadon MA, Guilleminault C, Vitiello MV: Meta-analysis of quantitative sleep parameters from childhood to old age in healthy individuals: developing normative sleep values across the human lifespan. Sleep. 2004; 27: 1255–1273.
- Mander BA, Winer JR, Walker MP: Sleep and Human Aging. Neuron. 2017; 94: 19–36.
- Mallampalli MP, Carter CL: Exploring Sex and Gender Differences in Sleep Health: A Society for Women’s Health Research Report. Journal of Women’s Health. 2014; 23: 553–562.
- Schlack R, Hapke U, Maske U, et al.: Frequency and distribution of sleep problems and insomnia in the adult population in Germany: results of the German Health Interview and Examination Survey for Adults (DEGS1). Bundesgesundheitsblatt Gesundheitsforschung Gesundheitsschutz. 2013; 56: 740–748.
- Moran M, Lynch CA, Walsh C, et al.: Sleep disturbance in mild to moderate Alzheimer’s disease. Sleep Med. 2005; 6: 347–352.
- Peter-Derex L, Yammine P, Bastuji H, Croisile B: Sleep and Alzheimer’s disease. Sleep Med Rev. 2015; 19: 29–38.
- Haba-Rubio J, Marti-Soler H, Tobback N, et al.: Sleep characteristics and cognitive impairment in the general population The HypnoLaus study. Neurology. 2017; 88: 463–469.
- Bubu OM, Brannick M, Mortimer J, et al.: Sleep, Cognitive impairment, and Alzheimer’s disease: A Systematic Review and Meta-Analysis. Sleep. 2017; 40.
- Ju Y-ES, Lucey BP, Holtzman D: Sleep and Alzheimer disease pathology – a bidirectional relationship. Nat Rev Neurol. 2014; 10: 115–119.
- Musiek ES, Xiong DD, Holtzman DM: Sleep, circadian rhythms, and the pathogenesis of Alzheimer disease. Experimental & molecular medicine. 2015; 47: e148–e48.
- Fortier-Brochu E, Beaulieu-Bonneau S, Ivers H, Morin CM: Insomnia and daytime cognitive performance: a meta-analysis. Sleep Med Rev. 2012; 16: 83–94.
- Chen PL, Lee WJ, Sun WZ, et al.: Risk of dementia in patients with insomnia and long-term use of hypnotics: a population-based retrospective cohort study. PLoS One. 2012; 7: e49113.
- Savaskan E: Benzodiazepin-Abhängigkeit im Alter: Wie geht man damit um? Praxis. 2016; 105: 637–641.
- Cubała WJ, Wiglusz M, Burkiewicz A, Gałuszko-Wegielnik M: Zolpidem pharmacokinetics and pharmacodynamics in metabolic interactions involving CYP3A: sex as a differentiating factor. Eur J Clin Pharmacol. 2010; 66: 955; author reply 57–58.
- (AASM) AAoSM. International Classification of Sleep Disorders (ICSD-3) 2014.
- Mayer G: Directriz S2k: Insomnio en enfermedades neurológicas: Sociedad Alemana de Neurología (DGN); 2020 [Versión 3: 02.03.2020: Disponible en: https://dgn.org/leitlinien/ll-030-
045-insomnia-in-neurological-diseases-2020 - Lovato LC, Wallace RB, Leng X, et al.: Sleep duration, cognitive decline, and dementia risk in older women. Alzheimers Dement. 2016; 12: 21–33.
- Sadler P, McLaren S, Klein B, et al.: Cognitive behavior therapy for older adults with insomnia and depression: a randomized controlled trial in community mental health services. Sleep. 2018; 41.
- Zdanys KF, Steffens DC: Sleep Disturbances in the Elderly. Psychiatric Clinics of North America. 2015; 38: 723–741.
- Amara AW, Chahine LM, Videnovic A: Treatment of Sleep Dysfunction in Parkinson’s Disease. Curr Treat Options Neurol. 2017; 19: 26.
- Penders TM, Stanciu CN, Schoemann AM, et al.: Bright Light Therapy as Augmentation of Pharmacotherapy for Treatment of Depression: A Systematic Review and Meta-Analysis. Prim Care Companion CNS Disord. 2016; 18.
- van Maanen A, Meijer AM, van der Heijden KB, Oort FJ: The effects of light therapy on sleep problems: A systematic review and meta-analysis. Sleep Med Rev. 2016; 29: 52–62.
- La AL, Walsh CM, Neylan TC, et al.: Long-Term Trazodone Use and Cognition: A Potential Therapeutic Role for Slow-Wave Sleep Enhancers. J Alzheimers Dis. 2019; 67: 911–921.
- Schwerthöffer D: Differentialdiagnostik der Insomnie. Schlafmedizinisches Zentrum München: 2008.
InFo NEUROLOGIE & PSYCHIATRIE 2024; 22(2): 18–23